当亚利桑那州的参议员约翰麦凯恩在2017年被诊断出患有胶质母细胞瘤时,大多数新闻媒体报道 - 确切地说 - 胶质母细胞瘤是一种预后不良的侵袭性癌症。虽然治愈仍然难以捉摸,但神经外科专家正在逐步好转胶质母细胞瘤患者的前景。在20世纪90年代中期,中位生存期仅为8到10个月,但现在几乎翻了一倍,达到15到18个月。
全部类型的恶性肿瘤中的脑肿瘤是较复杂的,因为它位于大脑中。胶质瘤是一种发生在脑和脊髓中的脑恶性肿瘤。胶质瘤始于称为神经胶质细胞的支持细胞。胶质细胞分化为3种类型,包括星形细胞瘤,室管膜瘤,少突神经胶质瘤。胶质瘤可以来自任何这些类型。胶质瘤是怎样形成的?胶质瘤是脑的原发性肿瘤。继发性脑肿瘤是那些从身体的其他部分开始并扩散到大脑的肿瘤。这种继发性脑肿瘤也称为转移性肿瘤。至少80%的脑肿瘤是原发性肿瘤,主要是胶质瘤。神经胶质瘤的确切原因尚不清楚,但遗传和环境因素如暴露于辐射和化学物质是罪魁祸首。主要症状包括头痛,记忆力减退,瘫痪,视力问题,尿失禁,言语困难,癫痫发作等。治疗包括手术,放疗以及化疗。
胶质瘤是怎样形成的?胶质瘤的病因及危险因素
胶质瘤是源自脑胶质细胞的脑肿瘤。这些细胞是粘性细胞,覆盖并保护神经细胞。它是一种原发性肿瘤。胶质瘤是一种恶性肿瘤。
它渗透到周围的结构。胶质瘤的确切原因尚不清楚,但很少有因素会增加胶质瘤发生的风险。这些因素如下:胶质瘤通常发生在老年人身上。年龄在60到80岁之间的人更容易患这种类型的脑肿瘤。
辐射暴露也可导致脑肿瘤。来自原子弹的电离辐射或用于治疗某些癌症的电离辐射可引起神经胶质瘤。
那些接近电磁场或频繁接受射频治疗的人面临更大的风险。从手机和微波炉发出的射频会增加胶质瘤的风险。
家族中患有胶质瘤的人的家族史可能会增加风险,但目前还没有发现可能与此肿瘤相关的某些基因。
为什么胶质母细胞瘤难以治疗?
全部这些细胞和肿瘤都存在于所谓的血脑屏障之中,血脑屏障是一种毛细血管网络,可以阻止有害毒素和传染性生物进入大脑。不幸的是,这使得化疗药物更难以达到它们旨在对抗的肿瘤。
与其他一些脑肿瘤不同,星形细胞瘤可以扩散到整个大脑,在那里它们与正常的健康组织混合。这使得他们很难通过手术切除。很难知道肿瘤的终点和健康组织的开始。如果外科医生甚至留下一些胶质母细胞瘤细胞,这些残余物可以继续通过大脑传播。
根据美国国家癌症研究所表明,另一个问题 是胶质母细胞瘤是异质的。也就是说,它们包含各种细胞群,其中一些对治疗有反应,另一些则没有。这些其他细胞在大脑中徘徊并传播,导致很少的长期成功。
还有就是,胶质瘤很难延生出坚硬的脑壳,所以很容易压迫正常脑组织。“头骨是一个固定的外壳,对治疗胶质母细胞瘤提出了另一个挑战,”神经外科专家说。“癌症治疗可能会导致组织肿胀。例如,当我们治疗肝癌时,肝脏会在腹腔内膨胀。但是在大脑的情况下,没有地方可以扩展,因为头骨是硬壳。我们需小心地使用可能导致大脑肿胀的治疗方法,这限制了我们可以使用的治疗方法。“
胶质瘤如何治疗才能达到效果?
医生通常会选择手术作为胶质母细胞瘤和其他神经胶质瘤的优选治疗方法,尽管通常不能完全成功去除全部肿瘤细胞。放射疗法通常用作后续行为,以损害剩余的肿瘤细胞,然后进行化疗。
据美国癌症协会称,大多数医生使用的化疗药物是 替莫唑胺,因为它可以穿过血脑屏障,可以当作药丸。医生可能会提到的其他药物有 Platinol(顺铂), BiCNU(卡莫司汀)和 Gleostine(洛莫司汀)。药物的组合也可用于治疗肿瘤。这些方案可以减缓肿瘤生长,但不太可能治愈肿瘤。此外,儿童中发生的脑肿瘤可能不同,需要不同的治疗方法。
胶质瘤如何达到顺利切除?以巴特朗菲教授在华手术脑干位置案例集锦分析
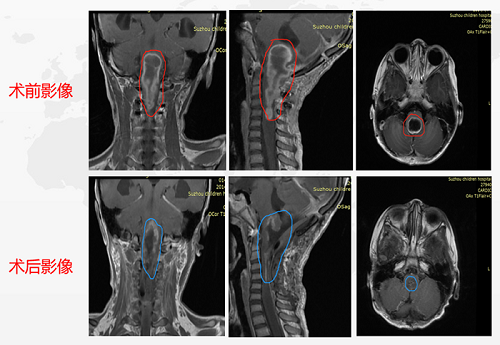
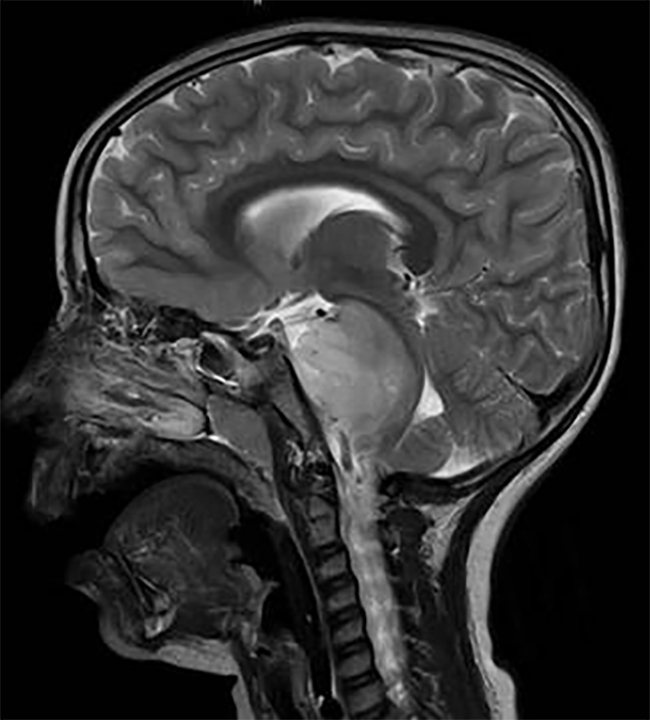
术前情况:5岁患儿脑干延髓-颈3大小约3*2.7*7.5cm的较大囊实性占位造成幕上梗阻性脑积水,对延髓和颈髓受压变扁,患儿嗜睡,右侧肢体无力,跛行,进食呕吐。
术后情况:术后即刻患儿右侧肢体活动度、肌力较术前明显好转。术后ICU留观24小时,生命体征平稳,转入普通病房。术后一周,饮食由流食转为常规饮食,精神状态良好,右侧肢体肌力进一步恢复,较左侧无明显差异。无手术并发症出现。
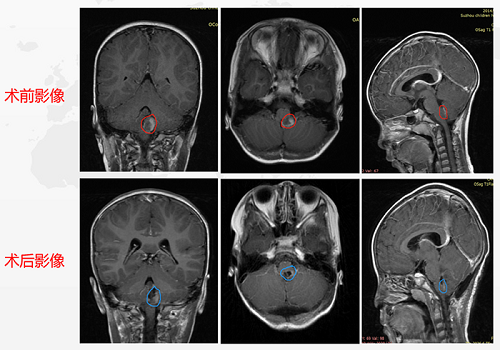
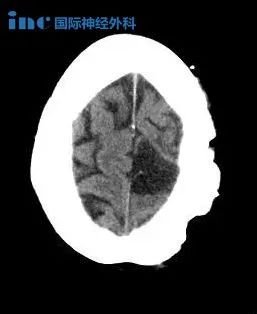
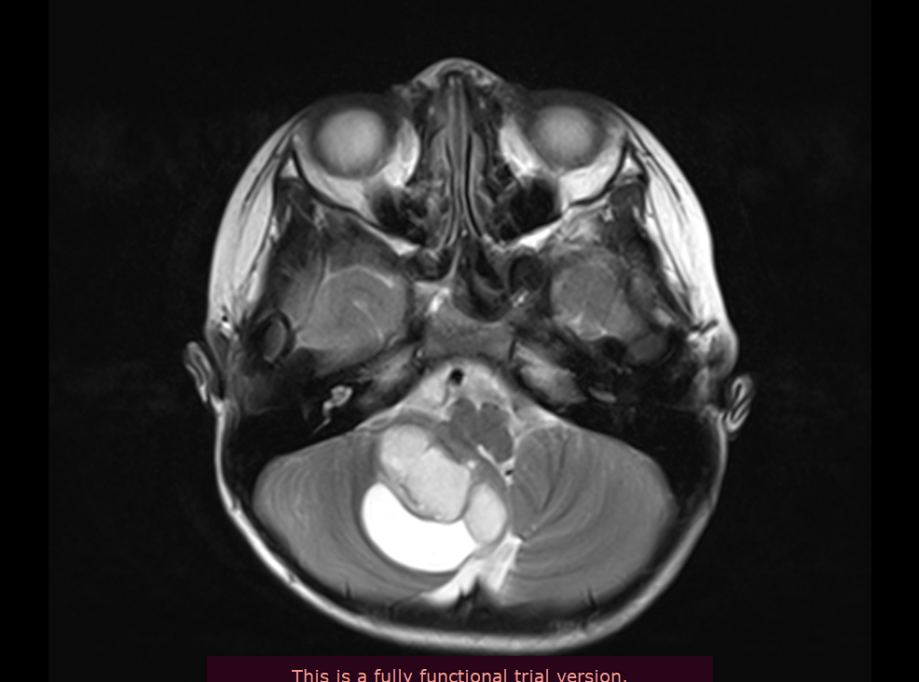
术前情况:4岁患儿外伤后查MRI发现:脑干延髓背侧偏左肿瘤,患儿无明显阳性体征,经多方咨询:为防止肿瘤继续增大,造成不可逆的感觉和运动功能损伤,建议手术切除。
术后情况:术后影像对比肿瘤切除达到95%以上。术后ICU留观24小时,生命体征平稳,转入普通病房,无术后并发症。
两则案例总结:以上两则病例均位于延髓位置,生长在桥脑、中脑和延髓的胶质瘤统称为“脑干胶质瘤”。脑干胶质瘤位置的不同性和浸润性的生长方式,在被称为“手术禁区”的脑干部位动刀,仍然是一项难度较大、技术含量高的手术,其主要难点在于需要正确判断和掌握手术切除的范围、深度,并能准确辨识且避开功能区,这对神经外科医生的手术技术提出了较高的要求,术中稍有不慎,患者将会面临偏袒、癫痫、失禁、失语等术后风险。为避免手术风险,在国内乃至国际大多数神经外科医院,治疗脑干胶质瘤时要么不手术而采取放化疗等二线保守治疗方案,要么冒着风险勉强切除很小的部分,术后通过放化疗控制,但是其结果往往不尽如人意,控制效果并不好。
“手术禁区”手术难点在于需要正确判断和掌握手术切除的范围、深度,并能准确辨识且避开功能区,这也就要求医生的技术较其高超、手法娴熟且拥有相当丰富的临床成功经验。对于这些手术禁区,德国巴特朗菲教授较为擅长这些复杂部位的高切除率手术,面对肿瘤位置复杂、手术难度较大等情况,他能在不损伤肿瘤周围正常脑组织和神经血管的前提下,以高超技术手法进行较大水平的肿瘤切除,平均切除率在90%以上。巴特朗菲教授以顺利前提下高切除率手术闻名国际神经外科领域,在中国患者群中被尊称为“巴教授”。
除了手术专家本人国际手术经验、技巧,手术团队和助手以及术中设备和器械也对一台的手术影响较大。术中配合团队(包括手术助手、麻醉团队、神经电生理监测团队等)以及术中设备(包括术中核磁、神经导航、口含式操控卡尔蔡司神经显微镜、整套各种规格的CUSA刀、双较电凝刀、自动手术座椅等)的作用不容小觑,配合团队的水平和术中设备、器械的完备程度严重关切到主刀医生可否摆出较合理的体位,可否选用较适合的手术入路,可否正常顺利完成手术,乃至大水平保留患者正常功能以及肿瘤的全切除。

巴特朗菲教授在INC 2019二届国际神经外科顾问团年会上演讲:脑干手术中的重要原则
巴特朗菲教授于2019年上海进博会期间,11月9日参加在上海外滩源壹号举办的INC二届国际神经外科顾问团年度峰会。作为INC国际神经外科医生集团旗下国际神经外科顾问团(WANG)国际神经外科专家之一,聚焦神外前沿热点问题,交流神经外科领域前沿技术成果以及国际前沿的咨询策略和手术经验。50位国内神经外科专家慕名参会,见证了这场云集多位国际“教授”专家的国际神经外科界较高规格的学术盛宴。11月10日,同样由INC主办的国际神经外科杂志主编团中国见面会学习班在上海成功开办!巴特朗菲教授作为国际前8大神经外科杂志主编及审稿之一,现场教授SCI科学论文写作及发表精髓,这在国内外都属提出,较大促进推动了国内神经外科学术成果走向国际。
对于中国患者,以前想要咨询这样的国际神外教授需要寻求多方渠道却求医无门,现在只需通过INC国际神经外科医生集团即可,关注微信公众号INC国际神经科学了解更多教授信息。
- 文章标题:胶质瘤是怎样形成的?为什么难以治疗
- 更新时间:2021-06-29 16:23:21

 400-029-0925
400-029-0925