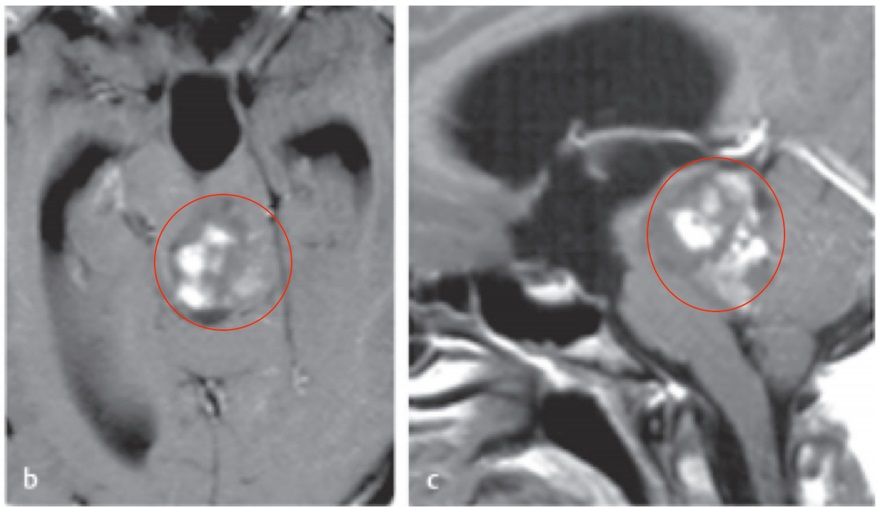
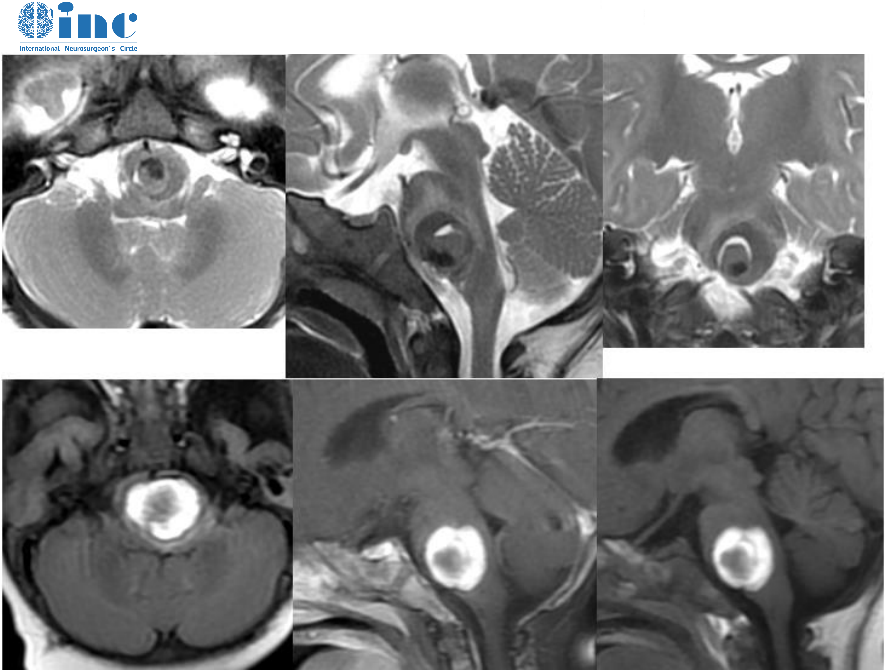
脊髓髓内肿瘤占中枢神经系统肿瘤的2%到4%,占全部脊髓肿瘤的20%到25%。尽管马尾神经部位的室管膜瘤很早以前就能被成功的切除,但髓内星形细胞瘤及其他胶质瘤的手术治疗效果仍不容乐观。对于这些肿瘤,在手术入路、硬膜减压和放射治疗方面尚无明显改进,可以引起严重的残疾甚至死亡。一些观念认为如果广泛地切除髓内肿瘤,将不可避免地造成额外的神经损伤。实际上髓内胶质瘤大部分是低分级的,其镜下病理组织学特性与小脑胶质瘤完全一致,并完全有可能通过手术切除得到治疗。下文将阐述髓内肿瘤的手术治疗方法。

图自网络
脊髓内肿瘤手术指征
髓内肿瘤有相应临床症状是手术的主要适应症。与髓外肿瘤的治疗原则相似,目前对于无症状髓内肿瘤的患者是否进行手术仍有争议。通常会建议对无症状的肿瘤采取保守的治疗策略,这些肿瘤周围至少有一圈正常的脊髓。放疗对于未实现全切的室管膜瘤患者效果仍不确切。但目前研究发现对于高级别的胶质瘤,放疗具有作用。
对于原发的脊髓髓内肿瘤,优选手术治疗。手术不仅是为了获得病理组织学诊断,也是为了对神经组织进行减压。在可能的情况下,完全切除肿瘤达到外科治愈,则更是手术治疗的目标。过去那种活检加放疗的治疗方法是基于这样一种保守的观念,即完全切除脊髓星形细胞瘤将不可避免地造成严重的神经功能损伤。但越来越多的证据显示,采用合适的手术器械,根治性手术可取得良好的治疗效果,且只冒很小的加重神经功能损害的风险。术者的经验认为,对于神经功能分级良好的患者,在其病情加重之前就应采取的手术治疗,因为分级较差的患者术后恢复神经功能的希望渺茫,而分级良好的患者术后其神经功能则多能维持现状或得到好转。
电生理监测意义
根据术者的经验,每例脊髓肿瘤手术均应进行持续同步的术中感觉诱发电位(SEPs)和MEPs监测,并由专职的神经生理学家操作。其基本的原理包括,通过在神经的一端施以电刺激而在神经的另一端记录复合动作电位,测量神经的传导功能,以评估神经传导通路的完整性。可经皮刺激两侧胫神经,记录脊髓头侧与脊髓病变之间的SEPs,即硬脊膜外SEP;以及大脑皮层与脊髓病变之间的SEPs,即皮层SEP。经大脑皮层施以电刺激,可在硬脊膜外记录到硬脊膜外MEPs,以及从两侧足底和胫前肌记录到肢体MEPs。因为在实施脊髓正中切开术后,SEPs不能被诱发,因此相比之下更为重要的MEPs应被密切监测。
电生理监测可在诸多方面有助于神经外科医生的判断:
一,使医生易于鉴别神经结构,特别是对于那些因肿瘤、外伤或以前的手术已使脊髓结构发生改变的病例,这在实施脊髓切开术之前,对于确定中线位置尤显重要。
二,可指导手术切除病变的程度和范围,以便保护神经功能。SEPs一旦在术中消失,则关节位置觉多在术后丧失。与此相类似,若术中MEPs减弱,术后多伴有肢体瘫痪。事实上,MEPs在降低到接近基准值的50%时,术者就应停止手术操作,因为术者发现MEPs降低到该值会导致术后严重的运动功能障碍。
三,可有助于确定病变在传导功能受损神经上的解剖定位。在切除可能造成神经根严重受压的肿瘤时,电生理监测更可提供可靠确定,神经根成功的获得减压后,SEPs或MEPs得到好转,可预示术后神经功能会有程度的恢复。如何合理地解读诱发电位的变化以及适当正确地对其作出处理需要丰富的手术经验。
脊髓内肿瘤切除策略
手术较主要的目的是脊髓功能保护与恢复,在保护脊髓功能的前提下,顺利分离肿瘤-脊髓界面尽量全切肿瘤。
1、髓内中央型肿瘤的手术策略
中央型肿瘤是指瘤体位于脊髓中央的肿瘤,一般即使切开硬膜后中央型肿瘤的瘤体也无法立即看到。有时肿瘤出血或囊性变可导致瘤体的脊髓表面染色,这一特点会有助于识别肿瘤位置。脊髓后方血管吻合支和中央无血管区都会提示脊髓后正中沟的位置。
会选择在脊髓增粗较明显的背侧中央沟处进行切开蛛网膜及软膜。当脊髓由于肿瘤生长而旋转或中线难以识别时,可借助双侧背根入口区来进行定位。在脊髓后正中沟切开时术中脊髓后束的监测可有助于减少损伤。
初始的脊髓切开可仅切开1-2厘米,以识别肿瘤和正常脊髓界限是否清晰。如边界清楚可进一步扩大脊髓切口暴露肿瘤全长。
对于体积小的髓内肿瘤可以采取整块切除,但一般体积大的肿瘤需要前沿行瘤内减压或释放囊腔内容物来缩小肿瘤体积,然后再进行肿瘤切除,以免由于过度牵拉和操作损伤脊髓。
采用6-0 缝线牵开软脊膜来暴露肿瘤来减少术中反复牵拉脊髓造成损伤(A)。

肿瘤上较的空洞使得瘤体与脊髓界限清晰而易于分离(B)。

底图显示采用有角度的显微剥离子将肿瘤从脊髓剥离下来(C)。

采用娴熟的显微操作技术将瘤壁自菲薄的脊髓上剥离下来。由于肿瘤出血或空洞导致脊髓与肿瘤之间形成一个明显界面。大多数室管膜瘤和脊髓之间存在明显的肿瘤-脊髓界面。一般室管膜瘤的前方均有自脊髓前动脉发出的小动脉供血。在切除肿瘤时,这些肿瘤穿支血管要仔细分离、予以电凝后切断。盲目地牵拉会导致这些血管的撕裂,从而在止血过程中可能导致临近血管和脊髓的损伤。(下图)

术者在切除髓内肿瘤过程中遵循一些原则:在切除肿瘤过程中尽量牵拉肿瘤壁而非脊髓来暴露界面和视野。视野干净有利于保持分离界面清晰。先采用超声刀进行肿瘤减压以便于牵拉肿瘤过程中不造成脊髓损伤。术者不建议强行剥离室管膜瘤的囊壁,因为目前研究表明这些囊壁不含肿瘤细胞,但这一操作却会很有可能导致脊髓损伤。
肿瘤是否全切是术者根据术中是否存在肿瘤-脊髓界面来决定,而非肿瘤病理性质。一些低级别星型细胞瘤界面清楚可以获得全切,而术中病理提示室管膜瘤的则提醒术者需要寻找肿瘤-脊髓界面以尽量获得肿瘤全切。术中脊髓切开暴露不足可能会导致术者低估肿瘤全切的可能性,术中病理标本留取不合适也可能会使病理医生无法做出准确的判断。
室管膜瘤是典型的中央型肿瘤。位于脊髓中央位置的星形细胞瘤也同样适用中央型肿瘤切除的原则和策略。在切除侵袭性肿瘤(多为星形细胞瘤)时,需要先行瘤内减压,如术中确实未发现明显界面应该停止进一步切除以免损伤正常脊髓。
2、偏中央型肿瘤手术策略
偏中央型肿瘤是相对于中央型肿瘤而言,一般通过背根入口区或髓内肿瘤外生突破脊髓表面的部分进行肿瘤切除。采用轻柔地钝性和锐性分离相结合的方式对肿瘤壁进行分离。操作过程中尽量避免不必要的电凝。
·星形细胞瘤一般侵袭性生长,但也可有相对顺利的切除界面。采用超声刀或合适的取瘤镊瘤内切除减压是切除此类肿瘤的一步。长节段的肿瘤(全颈髓或胸髓)可能需要二期手术。对于恶性的肿瘤,由于没有边界尽可能地行瘤内切除即可。
·血管母细胞瘤是高度富含血供的肿瘤,同时由于其组织来源为软膜血管周围间叶组织而非间质组织,因而其分离应该限于软膜而尽量避免脊髓组织损伤。鉴于其血供丰富且边界清楚,血管母细胞瘤的切除较好采用整块切除。血管母细胞瘤通常位于后外侧沟(背根入口区)。这一类似血管畸形的瘤体在分离时应仔细对瘤体进行去血供。在切除过程中,可采用小功率双较进行电凝以缩小瘤体体积从而使其界面更加清楚,易于分离。血管母细胞瘤的囊性部分或空洞可使分离更加容易。在瘤体深部与脊髓之间由于反复的小出血或压迫会造成肿瘤瘤体与脊髓也有一层界面。
3)在处理体大的血管母细胞瘤时,采用6-0 prolene缝线适当牵拉软脊膜以暴露瘤体,电凝供血动脉,较后完成瘤体分离后再切断引流静脉,较终切除肿瘤。
INC脊髓髓内肿瘤案例一则
30岁白领林先生,颈痛、手臂麻木持续了半年之久,检查竟是髓内星形细胞瘤。由于脊髓内肿瘤生长在脊髓内,所在区域部位深、被脊骨包围、暴露困难,而脊髓是很娇嫩的组织,稍受挤压或碰撞,即可造成长期性的障碍,如果两侧的神经根如果出现破损,病人也可能出现瘫痪。求诊各大医院得到的回复均是建议保守治疗。多方打听后,远程咨询INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员、国际神经外科联合会(WFNS)教育委员会主席德国巴特朗菲教授,较终远赴德国进行手术。
手术过程
术者:INC德国巴特朗菲教授及其治疗团队。
诊断:脊髓髓内星形细胞瘤术中:髓内占位全切术,颈5-6椎体成行术,手术全程顺利。
术后情况
术后一天,医院给予颈部外固定护理,动不了但意识是清醒的,术后4天,已经可以下地行走。术后10天,林先生就出院回国进行康复护理和后续治疗了。现在,林先生的颈痛症状大有减轻,手臂麻木感也有所缓解,后续的复查也没有发现肿瘤增长和复发的情况。

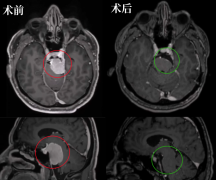
术前术后影像对比显示:脊髓内星形细胞瘤的瘤体强化部分被完整切除,肿胀效应减轻。
点击阅读案例详情:30岁脊髓内肿瘤德国治疗经验交流
总结
在过去几年里,对于脊髓肿瘤的生物学特性有了许多重要的认识,这有助于医生制定适当的手术方案。例如,脊髓肿瘤所伴发的囊肿在形态上类似于囊性脑星形细胞瘤的囊肿,伴发此囊肿常提示脊髓肿瘤可能是先天性的,且生物学行为具有类似的静止性。囊液通常向脊髓上下两端扩充,并产生典型的脊髓空洞症症状。对于这类病例,肿瘤发生退变甚至小到易被忽略的情况并非少见。同样,累及颈延交界至圆锥的全脊髓肿瘤,患者的神经功能障碍通常进展缓慢,提示肿瘤生长具有静止性,一般患者预后良好。除非细胞或分子水平治疗肿瘤的时代到来,目前对于脊髓肿瘤患者采取的手术治疗仍为较佳选择。
2、DOI: https://doi.org/10.18791/nsatlas.v9.ch03
- 文章标题:脊髓髓内肿瘤的手术策略解读及疑难案例解读
- 更新时间:2021-02-20 17:04:00

 400-029-0925
400-029-0925