海绵状血管畸形(CMs)是二常见的血管形成类型,占全部颅内血管畸形的10%至15%。视神经(ONs)、视交叉和视神经束的CMs少见,发生在不到1%的脑CMs患者中。视交叉的“静脉血管瘤”,后来称为视神经海绵状血管瘤,于1978年成功切除。截至2005年,仅公布了28份病例报告或短系列(2至4名患者),涉及42名患者。2010年的一项分析描述了65名下丘脑和光学通路CM患者,2014年的更新包括70名患者。后者仍然是迄今为止对ONs和chiasm患者的较大审查。

临床发病的三种模式已被描述:急性(交叉中风),亚急性和进展。ONs和交叉的急性黄斑变性的特征是突然视力模糊、头痛、恶心和眶后疼痛。其他两种模式包括逐渐丧失视力,类似于在鞍上肿瘤和神经胶质瘤患者中观察到的。用于视觉通路黄斑变性的手术策略包括全切除、次全切除和切除后的视神经管去顶活组织检查(伴有出血减压排空)、单纯活组织检查和放射活组织检查。手术切除是恢复神经功能和消除未来出血风险的优选治疗方法。临床和放射学上,ON海绵状血管瘤可能模仿其他局灶性病变,包括炎症、胶质瘤和脱髓鞘。因此,尽管少见,但在鉴别诊断这些病变的患者时,是在神经胶质瘤上,应考虑视神经管。
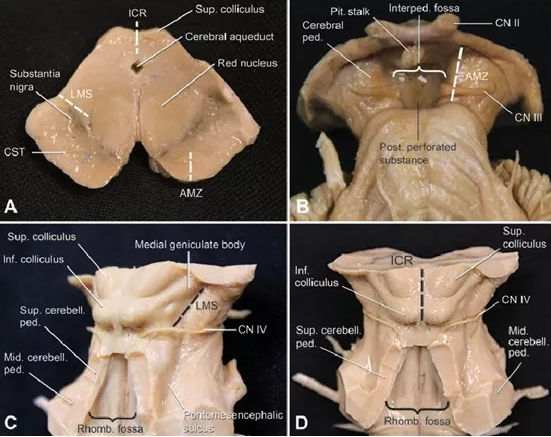
海绵状血管瘤是血管畸形,通常是良性的。它们由内皮细胞排列、扩张的血管(洞穴)组成,这些血管在不干预神经实质的情况下聚集在一起。海绵状血管瘤是血管造影中较常见的隐匿性畸形类型,发生在0.3%至0.5%的患者中,占全部血管畸形的10%至15 %。与动静脉畸形不同,CMs的特点是血流量低,不能通过血管造影术显示出来。它们可发生在整个中枢神经系统,较常见于幕上隔室(70%至80%),其次是幕下区(15%),脊髓(5%),较少见的是脑神经。尽管视神经通路是颅神经中枢神经系统较常见的部位,但全国际描述的此类患者不到100例。
较常见的患者问题是视力丧失(大概率),其次是头痛或眶后疼痛(60%)。58%的患者出现急性症状,15%的患者出现亚急性症状,26%的患者出现进行性症状。与黄斑变性不同,视神经胶质瘤的特征通常是缓慢的单侧视力丧失、眼球突出、色觉下降、视神经乳头肿胀或萎缩或斜视。然而,在70%至84%的成人患者中,恶性脑胶质瘤可表现为突然失明。
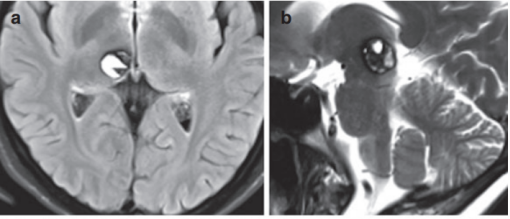
神经影像学显示,88%的视神经管CMs具有混合信号强度的异质性特征。T2加权成像显示60%的患者外周血环(含铁血黄素)低信号。海绵状血管瘤的特征也是钆增强很少或没有增强。视神经径路肿瘤可表现为神经增厚,直径增大。脑胶质瘤患者的典型磁共振表现包括T1加权像上的等信号和高信号肿块,以及T2加权像上的高信号肿块,均质增强。虽然磁共振成像上的出血灶可能是脑胶质瘤的标志,但可能很难区分脑胶质瘤和脑胶质瘤。
CM活检和放射治疗使一名患者的视力稳定。虽然立体定向放射外科可能也是合适的,但是至今没有研究报道放射外科对这些损伤的成功。回顾性研究报告了完全切除病变后较高的视觉保存率和好转率。据报道,显微外科技术是对有症状患者合适的治疗方法。如果没有肿瘤出血和视力丧失的迹象,可以考虑观察策略。
全切除术应被视为优选治疗方法,因为畸形的任何剩余部分都可能发展并再次出血,使患者处于残疾的风险中。此外,由于粘连和意外损伤的风险,再次手术可能更加困难和危险。不建议对病灶进行活检,因为有出血和视力下降的风险。由于完全手术切除小脑延髓可使患者康复并防止再出血,因此有大面积交叉病变的患者应接受手术治疗。
结论
视觉通路的CMs较其少见。缺乏典型的临床图片和缺乏影像学可使病理诊断变得困难。CM患者的较佳治疗包括全显微手术切除,因为它通常导致视力好转和良好的长期效果。此外,切除可以提供病理验证,导致更具体的治疗。
- 文章标题:视交叉和左视神经海绵状血管瘤
- 更新时间:2020-12-10 15:58:53

 400-029-0925
400-029-0925