小脑幕脑膜瘤手术入路(2023更新)小脑幕脑膜瘤位置深在,约占颅内脑膜瘤 3%~6%,其毗邻脑干、深静脉系统、静脉窦、脑神经和颅底动脉等重要结构,可向幕上下、内外侧扩展。随着显微技术发展和手术入路优化,小脑幕脑膜瘤切除技术更成熟,手术疗效明显好转。
小脑幕脑膜瘤分型与手术入路选择 小脑幕脑膜瘤手术入路存在不同争议。良好的手术入路在于较短路径、充分暴露和较小创伤。
INC国际神经外科德国巴特朗菲教授疑难手术案例
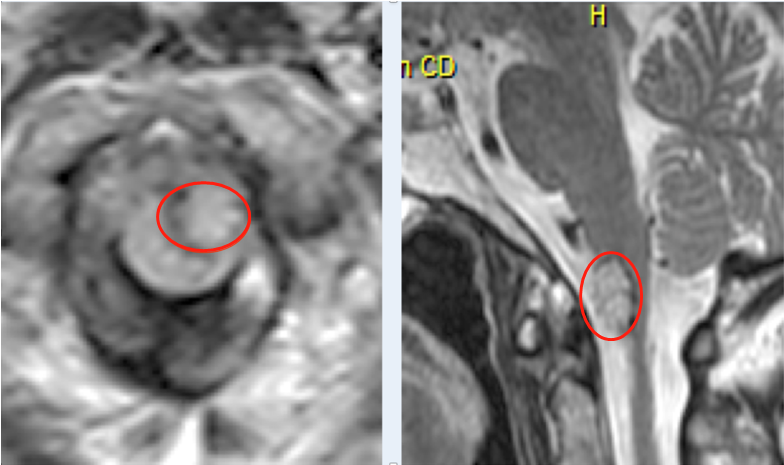
患者术前临床症状表现为头痛和短暂的双眼视觉。MRI检查显示有两个独自的肿瘤,其影像学特征与小脑幕脑膜瘤一致:一个小肿瘤起源于小脑幕切迹区域的游离小脑幕边缘,另一个较大肿瘤起源于小脑幕中部。
较大的脑膜瘤有幕上和幕下延伸。INC巴特朗菲教授考虑到肿瘤的位置,决定通过幕下小脑上入路切除较大的肿瘤,并尝试通过相同的途径切除较小的肿瘤。
开颅约4×2.5cm,从乙状窦延伸至中线1cm。这两个肿瘤都可以通过这条途径充分切除,没有任何并发症。病理诊断为1级脑膜瘤。患者手术后迅速康复,出院时没有出现任何神经功能障碍。
手术入路主要考虑因素
肿瘤基底位于小脑幕的位置。
肿瘤主体的解剖部位。
术者对入路的熟悉程度。

小脑幕脑膜瘤6大分型与手术入路选择
幕上外侧型:肿瘤位于侧方窦旁选择颞枕入路;位于侧后方选择枕下幕上入路;位于岩骨旁选择颞下入路 。
幕上内侧型:选择颞下入路和扩大翼点入路,对于较大型小脑幕脑膜瘤,扩大翼点入路可获得更好暴露,术中必要时可切除局部颞下回或颞较以利显露。选择眶颧入路和颞前小切口入路,从上而下暴露前中切迹缘及岩尖的结构,可避免颞叶牵拉伤。
幕下外侧型:肿瘤近乙状窦生长采用乙状窦后入路;近橫窦生长选择枕下旁正中入路。
幕下内侧型:肿瘤于内侧浅部近窦汇生长,选择乙状窦后入路或幕下小脑上入路;内侧深部近岩骨尖或岩斜区生长,选择乙状窦后入路。
镰幕型:幕下小脑上入路,术中切开小脑幕或择幕上下联合入路,切开大脑镰。
跨幕型:跨幕型主要表现在窦汇附近幕上下生长,选择联合入路或幕下小脑入路,术中切开小脑幕。对岩骨尖幕上下跨幕生长,可以采用岩斜区脑膜瘤手术入路,如颞下-乙状窦联合入路,颞下小脑幕上入路等。
手术技巧
多方位显微解剖知识及熟练操作技术是手术成功关键。
术中要点:
利用脑叶自然间隙充分显露肿瘤。对于内侧型、镰幕型等深部小脑幕脑膜瘤,本组术前放置腰大池引流管,术中缓慢引流,以利于牵开脑叶;对幕上肿瘤必要时也可穿刺脑室以利脑叶牵开。
采用颞下入路或扩大翼点入路时,需牵拉颞叶,易致颞叶挫伤及引流静脉撕裂。有学者认为术中动态牵拉,减少自动牵开器的持续应用,并注意保护 Labbe 静脉及颅底引流静脉,可合适减少颞叶损伤。
术中优先处理肿瘤位于小脑幕的基底,减少肿瘤血供。切开小脑幕时,需注意避免损伤小脑幕间窦。小脑幕间窦与静脉窦吻合较多,如直窦已闭合,小脑幕间窦则扩张明显。如果损伤小脑幕间窦,会导致术中出血,也会增加小脑静脉性梗死出血风险。
手术需明确静脉窦是否通畅及侧支循环情况。完全闭塞的静脉窦可考虑结扎,但鉴于直窦、窦汇、横窦引流作用的重要性,术中结扎仍需慎重。影像学上似乎闭塞的静脉窦,本组术中发现仍有部分血流,可能是肿瘤长期压迫使血流缓慢所致,并非闭塞。
文献报道切除受累静脉窦不能减少肿瘤复发率,反而影响静脉回流,增加手术风险。
镰幕型手术要点在于基底处理、深静脉系统保护及脑干面保护。本研究经验是先处理镰幕区肿瘤基底,切开大脑镰,扩大暴露范围,减少血供后,瘤内分块切除,缩小肿瘤体积,减轻肿瘤张力。在处理深静脉系统及神经黏连紧密处时,可先留薄层肿瘤保护,避免牵拉大块肿瘤、撕裂血管。
跨幕型手术创面往往较大,术后易出现脑脊液切口漏、皮下积液,甚至继发脑膜炎。紧密缝合硬脑膜及修复骨窗,可合适减少渗液及死腔。本组切除肿瘤及受侵犯的颅骨后使用钛网修复。
根据小脑幕脑膜瘤 6 种分型,个体化选择手术入路,结合显微神经外科技术,可提高肿瘤全切率,充分保护神经功能,提高病人生活质量。
以上就是“小脑幕脑膜瘤手术入路(2023更新)”的全部内容,想要了解更多“小脑幕脑膜瘤手术入路”相关问题,请拔打4000290925咨询我们,INC国际神经外科医生集团聚集10余位国际神经外科专家,致力于中外神经外科学术交流,为神经外科疑难手术案例提供国际前沿远程咨询意见和手术方案。
- 文章标题:小脑幕脑膜瘤手术入路(2023更新)
- 更新时间:2023-01-03 16:00:24

 400-029-0925
400-029-0925