脑海绵状血管瘤(CH)报道发现于中枢神经系统的任何部位。由于计算机断层扫描和磁共振成像的使用越来越多,近年来诊断出了更多的先天性心脏病。然而,脑室内CHs的位置并不常见,据报道脑室内CH的发生率仅占全部颅内CH的2.5-10.8%。脑室内CH常见的位置是侧脑室,三脑室的受累相当少见。
脑海绵状血管瘤案例一则
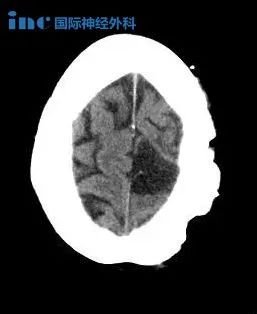
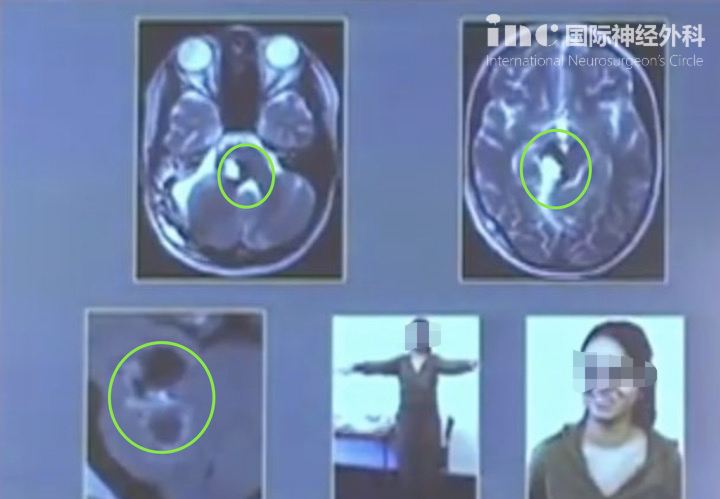
一名58岁的女性因意识水平突然下降而住进了急诊室。除了间歇性轻度头痛外,没有具体的头部外伤和内科疾病史。在神经系统检查中,她表现出昏昏欲睡的精神状态,格拉斯哥昏迷评分为14/15,右侧同向偏盲。她没有运动/感觉和脑神经缺陷,也没有小脑症状。没有异常的实验室结果。非对比CT扫描显示在三脑室内有一个不均一的高密度出血性肿块压迫下丘脑,没有明确的脑积水(图1)。脑部核磁共振成像显示一个40 × 30 × 28毫米大小的多分叶肿块,较近在三脑室出血,并延伸至门罗孔和下丘脑。没有明确的对比度增强(图2)。右侧半球间、经胼胝体穹窿间入路用于切除病变。在手术中,发现病变是一个红色的,多分叶的肿块,有许多血管通道和多期出血。虽然病变底部和基底动脉系统之间有严重的粘连,但由于存在离散的粘性含铁血黄素环,病变完全切除是可能的,这使得病变与周围的正常实质有所区别(图3)。为防止下丘脑损伤,含铁血黄素染色组织的切除被限制在较低限度。病变的组织病理学检查揭示了由大的、不规则扩张的、充满血液的血管通道组成的充血性心力衰竭,血管通道由平坦的内皮衬衬(图4)。术后,由于下丘脑损伤,患者出现短暂性尿崩症、嗜睡和全身无力,但保守治疗后这些症状逐渐消失。手术后2个月,她终于恢复了正常状态。

图1:轴位非对比CT图像显示鞍上区有一个较大的不均一性高密度出血性肿块,伴有三脑室前部的扩张(箭头)。

图2:术前MRI图像。矢状面t1加权(A)和造影后t1加权(B)图像显示前三脑室和下丘脑区域非增强的出血肿块。轴向t1加权(C)、t2加权(D)和易感性加权(E)图像显示典型海孔状畸形,信号强度不均匀,含铁血黄素边缘提示混合急性期或亚急性期出血。
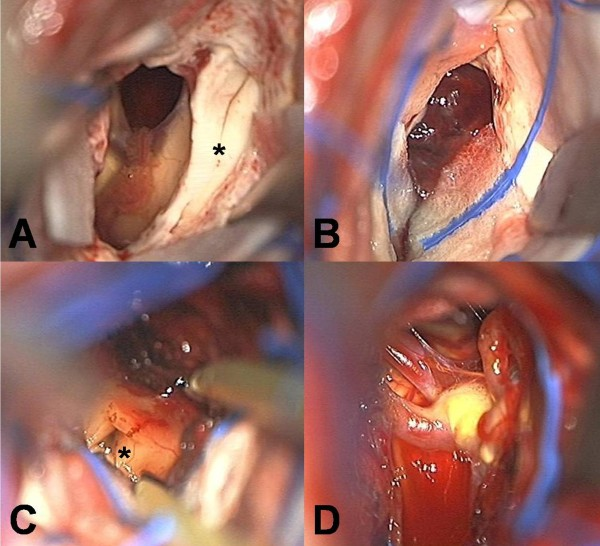
图3:术中通过胼胝体穹窿间入路拍摄照片。(A)胼胝体解剖后,观察双侧苍白隔间的穹窿间平面(星号);(B)经穹窿间入路进入三脑室,见红色多分叶海绵状血管瘤,血管通道多,出血分期不同;(C和D)病灶切除后可见马萨间质上方的脑导水管(星号)和病灶基底部的基底神经系统通畅。

图4:海绵状血管瘤的病理表现。显微照片显示一个由不规则扩张的通道组成的充满血液的病变和围绕该病变的轻微纤维化的包膜
案例分析:
对于位于幕上实质的无症状CH,保守治疗是合适的。然而,位于三脑室,周围有重要结构的CH危险。也有文献证明,这些病变显示迅速增长,导致发病率。由于这些原因,三心室CH需要更的治疗。80%的患者在手术后无症状或从较初的症状好转。常见的术后并发症是脑积水,在四个病人中观察到。术后死亡率为6.9%。值得注意的一点是,正如我们的病例所说明的,大的病变经常涉及下丘脑。因此,应仔细解剖病变,以防止损害下丘脑。要减少这一并发症,关键是尽量减少含铁血黄素染色组织的切除和保留相关的发育性静脉畸形,就像对位于脑干或脑神经的CH手术一样。此外,对于深埋于实质并具有重要神经功能的CH手术时,应在观察出血引起的表面变化后,尝试在短轨迹上对病灶进行初步解剖和切除。考虑到这些原则,经穹窿间入路可以提供一个直接、短的手术轨迹到三脑室,且病灶暴露范围广。
对于位于三脑室的CH,外科切除是治疗的主要选择,因为该区域往往生长迅速并引起肿块效应。使用通往三脑室的短通道,广泛暴露病变部位,尽量减少对周围含铁血黄素染色组织的切除,可获得良好的手术结果。
- 文章标题:脑海绵状血管瘤治疗方案,外科手术仍是一线治疗方案
- 更新时间:2021-03-17 14:18:21

 400-029-0925
400-029-0925