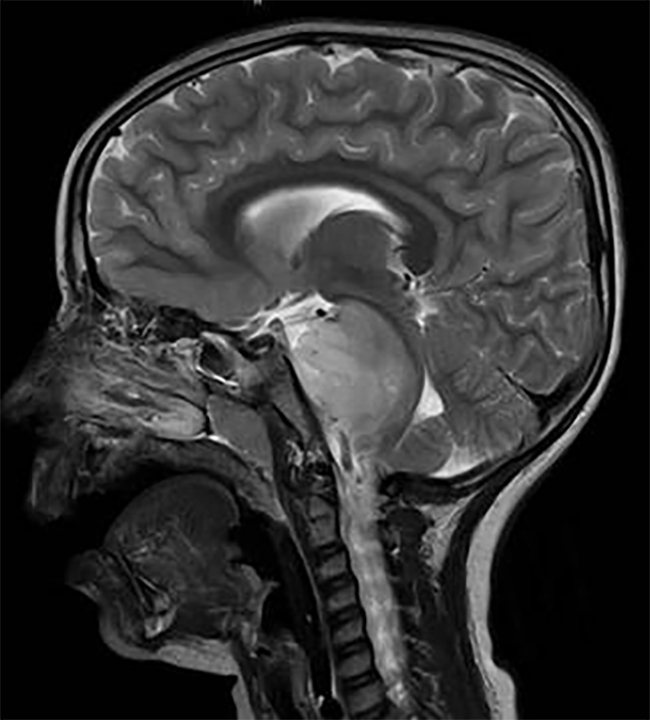
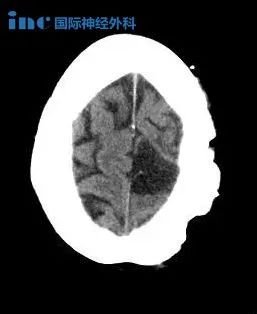
仅在美国,每年就有超过12000名儿童被诊断出患有癌症。在这些癌症中,儿童脑瘤是常见的实体肿瘤,其死亡率较高。虽然脑瘤儿童的存活率继续增加,但研究表明,与其他类型的癌症儿童相比,这些儿童经历了更严重的疾病和治疗后遗症,而诊断和治疗对其家庭功能的精神病理有很大的影响。更具体地说,研究表明,诊断的时间对于那些已经被诊断出患有脑瘤的儿童的家庭来说是一个特别的脆弱点,在这段时间里,较准确、较诚实、充满同情的信息是至关重要的。

恶性脑瘤是儿童常见的实体肿瘤;他们占全部儿童癌症的20%到30%,是这个年龄段癌症相关死亡的主要原因。在这一章,我们提供了一个重要的临床概况,诊断和治疗相关的考虑在儿科脑瘤作为参考执业医师面临照顾这些病人。据报告,每年发病率为每10万人2.4至6.3人,在过去几十年里,由于更好的诊断方式和报告做法,这一数字实际上有所上升。儿童人群的发病率表明,白人儿童比黑人儿童更容易患脑瘤。然而,在这两项研究中,男性总体上略占优势,研究一致显示,男女比例约为1.5。更有利的组织学亚组已多次发现发生在青少年,而肿瘤级别更高,更不利的位置,更差的预后通常发生在更年轻的儿童,特别是那些小于3岁。
中枢神经系统(CNS)肿瘤多发于儿童,在组织学和肿瘤部位上与成人有很大差异。与大多数中枢神经系统肿瘤位于幕上的成年人相比,约50%至55%的儿童中枢神经系统肿瘤位于幕下。在6个月大的时候,幕上肿瘤更常见;然而,到了2岁,这种位置就会逆转,60%的人会出现幕下症状。这与生命的三个十年及以后形成对比,那时只有25%到35%的颅内肿瘤是幕下肿瘤。
在过去的几年里,脑瘤儿童的整体5年生存率有了很大的提高。由于早期诊断和更好的治疗,存活率现在在35%到65%之间,这取决于多种因素,包括肿瘤的组织学和位置。一般来说,9岁也是儿童中枢神经系统肿瘤重要的预后指标。数据一致显示,10至15岁的儿童寿命较长,而2岁以下的儿童寿命较短。
小儿脑瘤分类
分类方案对全部类型的癌症都很重要,因为它们使医生能够对疾病的自然史做出准确的评估。对某些治疗的反应和预后也可以从分类方案中得出。中枢神经系统肿瘤的分类方案是根据异常组织来源的细胞类型来分类的。来自特定细胞类型的肿瘤也存在亚分类,这些肿瘤在组织学、细胞学和行为特征上可能有所不同。中枢神经系统肿瘤也可以更广泛地分为发生在特定年龄组或位置的肿瘤。
神经系统的细胞大致可分为神经细胞和称为神经胶质的多种支持细胞。胶质细胞的数目大大超过神经细胞,约为3:1,其中包括星形胶质细胞、少突胶质细胞、室管膜细胞和小胶质细胞。总的来说,胶质瘤,更确切地说,星形细胞瘤是儿童常见的中枢神经系统肿瘤,在某些系列中占高达50%。星形细胞瘤在组织学、细胞学和行为特征上有很大的差异,并且在儿童人群的几个地方都有发生。毛细胞性星形细胞瘤是常见的,约占儿童中枢神经系统肿瘤的25%。这些肿瘤被认为是良性的,通常发生在后颅窝,但也可以在其他地方发现。然而,儿童神经胶质瘤的其他常见部位包括下丘脑和视神经通路区域。这些病变的组织学通常是低等级的,但由于它们的位置,很难手术治疗。脑干胶质瘤是一种弥漫性浸润性肿瘤,其自然史和预后不良与多形性胶质母细胞瘤相似,是成人常见的原发性幕上肿瘤。脑干局灶性病变的预后可能更好,可以通过磁共振成像(MRI)的连续监测进行监测。脑干的其他局灶性病变可能有背侧外生部分,适合手术切除。
二常见的儿童中枢神经系统肿瘤是髓母细胞瘤,起源于四脑室的神经干细胞前体,约占该年龄组肿瘤的15%至20%。该人群中其他常见的中枢神经系统肿瘤起源于神经上皮,包括室管膜瘤,占儿童中枢神经系统肿瘤的10%;原始神经外胚层肿瘤(PNETs),1.9%;报告,2.5%;胚胎发育不良性神经上皮肿瘤,0.6%;增生性婴儿星形细胞瘤,0.6%;和混合肿瘤。
非神经上皮性肿瘤包括松果体或其他区域的生殖细胞肿瘤(2.5%),包括生殖细胞瘤、畸胎瘤、绒毛膜癌和卵黄囊肿瘤,以及非典型畸胎样/横纹肌样肿瘤(AT/RTs)(1.3%)、脉络膜丛肿瘤(0.9%)和颅咽管瘤(5.6%)。
总的来说,儿童常见的中枢神经系统肿瘤是星形细胞瘤、髓母细胞瘤、室管膜瘤、颅咽管瘤和生殖细胞瘤。然而,这些肿瘤的发病率在儿童人群中各年龄组之间差异很大,而且在儿童的一生中某些肿瘤有在特定时间发生的趋势(表194-1)。在婴儿期(0~2岁),脉络膜丛乳头状瘤、增生性婴儿星形细胞瘤、畸胎瘤、PNETs和AT/RTs占主导地位。在儿童时期(3到11岁),这些肿瘤是少见的,星形细胞瘤和颅咽管瘤更常见。在青春期(≥12岁),生殖细胞肿瘤是常见的,而颅咽管瘤是少见的。
小儿脑瘤治疗方法的选择
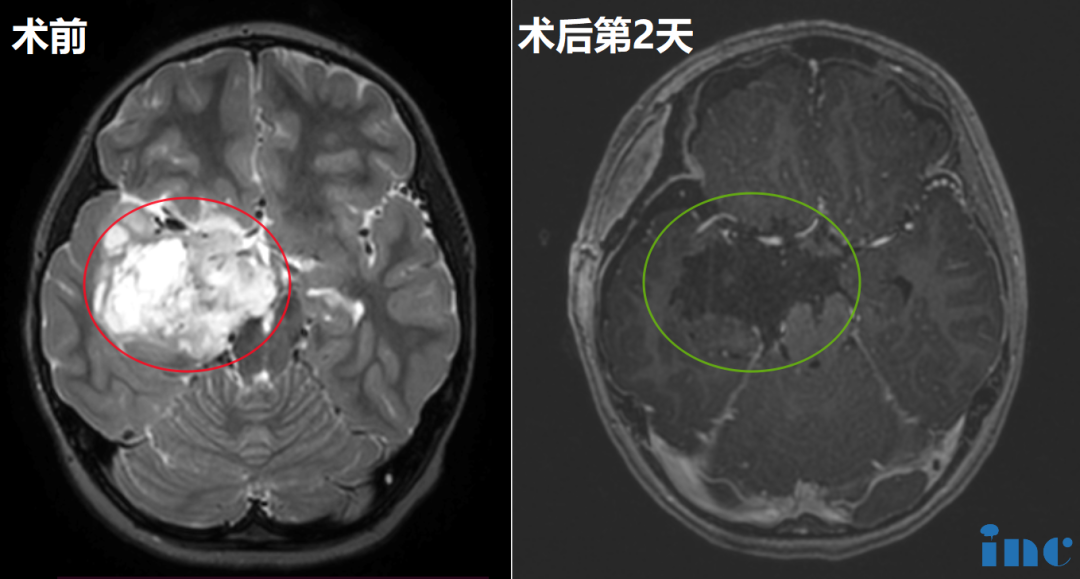
1、优选及一线治疗方案——手术(Surgery):根据美国国家综合癌症网(NCCN)中枢神经系统肿瘤治疗规范以及国际各国的治疗规范和临床实践,手术仍然是胶质瘤的优选治疗方案及一线治疗方案。手术可以缓解临床症状,延长生存期,并获得足够肿瘤标本用以明确病理学诊断和进行分子遗传学检测。手术治疗原则是较大范围顺利切除肿瘤,而常规神经导航、功能神经导航、术中神经电生理监测和术中MRI实时影像等新技术有助于实现较大范围顺利切除肿瘤。
虽然脑瘤手术因在血管、神经密布的大脑深处动刀错综复杂,一直以来是神经外科的较大挑战,但仍有不少神外专家仍敢于直面挑战,擅于用柳叶刀在大脑内准确摘除病变,且以顺利及高切除率的脑瘤手术著称。INC国际神经外科医生集团旗下国际神经外科顾问团的法国Sebastien Froelich教授、加拿大James T.Rutka教授和德国巴特朗菲教授就是其中的代表。
2.二线治疗方案——放疗(Radiation):通常在胶质瘤手术后进行,一般针对3岁以上的WHO II级到WHO IV级胶质瘤患者。放疗可杀灭或控制肿瘤细胞,延长患者生存期,常规分割外照射是脑胶质瘤放疗的标准治疗。
3.辅助治疗方案——化疗(Chemotherapy):使用药物杀死肿瘤细胞。化疗药物可以以丸剂形式(口服)服用或注入静脉(静脉注射)化学疗法通常与放射疗法联合用于治疗神经胶质瘤。胶质母细胞瘤(GBM)术后放疗联合替莫唑胺(TMZ)同步并辅助化疗,已成为成人新诊断GBM的标准治疗方案。
4.其他新疗法:国际上对于脑胶质瘤又有了新的疗法的加入电场疗法,以及准确的治疗技术的支持,此外、靶向治疗、免疫疗法、各种关于高级别胶质瘤的临床试验等正在取得诸多新的突破。
加拿大James Rutka教授在SickKids的脑瘤研究实验室
INC国际神经外科医生集团旗下国际神经外科顾问团成员、国际神经外科学院前院长、国际神经外科杂志《Journal of Neurosurgery》主编作为加拿大多伦多病童医院(SickKids)神经外科教授、大外科主任,他还在SickKids创建了儿童脑肿瘤研究实验室——Arthur与Sonia Labatt脑瘤研究中心,该实验室在研究脑肿瘤生长和侵袭的机制方面颇有成就。
实验室目前调查的脑肿瘤形成和迁移的分子机制。一个研究项目集中于导致髓母细胞瘤零星发生的分子遗传事件。髓母细胞瘤经常带有遗传异常,例如等染色体17q和7号染色体重复。此外,在髓母细胞瘤中,许多在发育过程中很重要的信号通路都发生了突变。通过启动子甲基化或通过微RNA(miRNA)介导的基因调控的失调,也可以使表观遗传沉默对保持癌症合适的重要基因。实验室中的研究人员正在确定表观遗传学,遗传畸变和髓母细胞瘤中miRNA表达失控的作用。
当James T.Rutka教授在清醒开颅、微创手术、分子遗传学、基因治疗和纳米技术等领域不断寻求突破的同时,更闪烁着基于对患儿的慈爱、患儿家庭的尊重而凝成的人道主义光辉。James T.Rutka教授投身慈善组织活动,如2014年,他就脑癌的分子生物学发表了TEDx讲座,此举令他被公认为癌症教育和意识的大使,并作为人道主义者被慈善界广泛认可,与此同时,经过细致而多方位的考察,他选择加入上海INC国际神经外科医生集团,成为国际神经外科顾问团(WANG)成员,在这里他将于来自国际各地的神经外科协会主席级专家组成的团队一道,探索国际高神经外科水平,并在INC的协助下,为中国难治性肿瘤患者带来前沿的治疗设备和方案,提供的治疗选择。
以小儿癫痫、小儿脑干胶质瘤和小儿髓母细胞瘤的临床咨询为亮点,James T.Rutka教授以颅内肿瘤为主,在胶质瘤、纤维瘤、颅咽管瘤、室管膜瘤等多种脑肿瘤疾病咨询中积累了丰富的临床经验,目前教授已经发表了超过500多篇的文章,为挽救小儿脑肿瘤患儿做出了的贡献。想要远程咨询儿童神经外科教授,患者及家属可咨询报名。
- 文章标题:小儿脑瘤常见知识解读及前沿疗法
- 更新时间:2020-04-17 18:06:35

 400-029-0925
400-029-0925