以前全脑放疗是脑转移瘤的常规治疗手段,用于治疗脑转移患者的神经系统症状,其中临床肺癌脑转移患者较为多见,但随着立体定向放射外科治疗(SRS)技术的崛起,越来越多的研究数据表明 SRS 优于全脑放疗,全脑放疗的地位逐渐受到了挑战。在2017年JAMA杂志曾就此治疗肺小细胞癌脑转移问题刊发了正反双方的意见,反对全脑放疗的是的 MD 安德森癌症中心放疗科的 Jing Li 教授和来自较牛的医疗中心梅奥诊所放疗科的 Paul D.Brown 教授。 支持全脑放疗的是来自日本的 HidefumiAoyama 教授和来自美国迈阿密癌症研究所放疗科的 Minesh P. Mehta 教授,还有美国西北医学癌症中心的 Vinai Gondi 教授。

反方论点:全脑放疗基本没啥用
多个 III 期临床研究证明,对于 1~3 个转移灶的患者,单次大剂量放疗比全脑放疗更有优势,因为全脑放疗没有生存获益,但会带来更多的神经认知功能损失和生活质量下降。
对于 1~3 个转移灶的患者,在 SRS 之后加上全脑放疗提高了颅内局控率,但并不提高总生存,原因可能包括:
全脑放疗时间较长,使得全身治疗推迟;
全脑放疗可能会杀死进入大脑的 CD4 细胞,导致大脑和全身的免疫控制;
SRS 局部失败后可以进行的挽救治疗,抵消了全脑放疗的优势。
越来越多的研究表明,对于 4 个及以上的脑转移瘤,立体定向放射治疗也可能是合适的。 随着驱动基因的阐明,TKI 药物、ALK 控制剂以及免疫治疗的应用,全脑放疗的地位就显得更微不足道了。
正方论点:全脑放疗仍有一席之地
以前全脑放疗是脑转移的标准治疗方案,但是较近的一些临床研究结果对全脑放疗提出了质疑。 全脑放疗要想把疗效转化为生存获益和生活质量的提高,一般要好多周的时间,如果入组的临床研究患者预期生存期本来就很短(QUARTZ 研究),那全脑放疗的优势就无法发挥出来,这样不能说全脑放疗没用。 再看 NCT00377156 研究,213 例 1~3 个转移灶的患者随机分为 SRS 加全脑放疗组或 SRS 组,结果显示两组总生存没有差别。作者就得出结论说全脑放疗尽管局控率提高了,但是总生存没有提高,因此以后全脑放疗就别用啦。那么我要说的是,SRS 除了对单发脑转移提高生存之外,对其他的多个脑转移的生存率有提高吗?按照这个神逻辑,那 SRS 也就别用啦。
如果一个患者的死亡风险来自于颅内疾病的进展,而不是颅外疾病的发展,那么一项治疗手段可以提高颅内疾病的控制率,就可以提高患者的生存率了。比如小细胞肺癌全脑预防照射就是这个道理。所以如果想要全脑放疗转化为生存率的提高,需要选择预期生存期较长,颅内进展风险对生命威胁较大的患者进行治疗。这些患者进行全脑放疗可能会转化为生存期的延长。 正方的治疗决策 如果是终末期的患者,一般情况较差,建议对症支持治疗。 如果患者具有较好的分级预后评分,建议患者行全脑放疗联合 SRS,较大可能的提高颅内局控,因为这可能转化为患者生存率的提高。
对于 4 个以上转移灶的患者,除非他们的分级预后评分太低或预期生存较短,否则全脑放疗,SRS 或全脑放疗联合 SRS,具体选择根据患者的一般状况及患者意愿决定。 对于驱动基因阳性的患者,比如 EGFR 突变或 ALK 阳性的患者另当别论,不是本次讨论内容,需要其他治疗决策。
中国肺癌脑转移的治疗
《中国肺癌脑转移诊治专家共识》(2017 版)中并总体治疗原则总结如下:
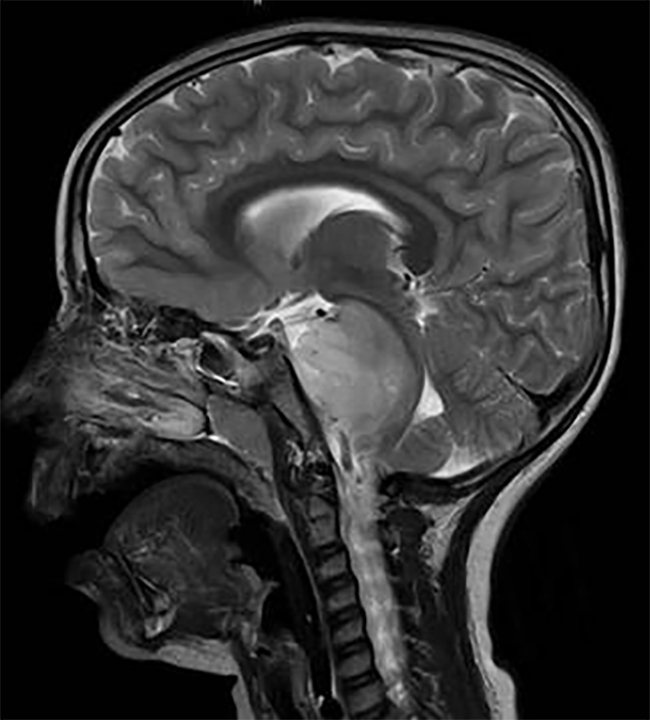
诊断脑转移,头部 MRI 平扫 + 增强是优选的影像学手段。
PET/CT 对脑转移瘤,是小的脑转移病灶不敏感,应结合头部 MRI。
全脑放疗导致的神经认知功能下降,主要表现在短期和长期记忆力的下降,降低了生活质量,这可能与颅内海马结构的损伤有关。
研究人员目前在探索保护海马的全脑放疗,海马较大限量为 9~16 Gy,可以降低神经认知功能下降的发生率。治疗后海马区出现转移的概率为 1.4%~4.5%。
那脑转移瘤的目前放疗模式倾向是什么呢??
“目前的国家指南更倾向于将立体定向放射外科作为‘有限(数目)的’脑转移瘤患者的先期治疗”
放射治疗颅内转移瘤历来采用包括整个大脑的全脑放疗 (WBRT)治疗,治疗中有可见的和潜在的微观疾病。1961年,瑞典神经外科医生Lars Leksell引入立体定向放射外科(SRS)的概念,就是可对单发病灶给予大剂量照射进行单次治疗。立体定向放射外科(SRS)的概念,自那以后成为许多机构的标准做法,在对正常脑组织影响较小的情况下,为更好的疾病控制提供更高的每次治疗剂量,较终好转认知结果。这篇综述时评估颅内放射从全脑放疗(WBRT)向立体定向放射外科(SRS)的模式转变。
放射外科(SRS)治疗完整的脑转移瘤
立体定向放射外科(SRS)较初在放射治疗肿瘤学组(RTOG) 90-05试验中作为曾接受过全脑放疗(WBRT)治疗的患者的抢救性治疗(salvage treatment)进行正式评估的,证明单次分高剂量照射的顺利性。
随后的放射治疗肿瘤学组(RTOG)研究显示,在1 - 3处脑转移瘤且没有4 cm以上的病灶的患者中在全脑放疗(WBRT)的基础上,增加放射外科治疗,能提高有单发脑转移瘤患者的总体生存率(OS)。为什么选择三处脑转移瘤作为临界值的原因尚不清楚,但可能是由于四处或四处以上脑转移瘤的独自预后证据较差(evidence of independently worse prognosis)。在确定放射外科(SRS)和全脑放疗(WBRT)联合治疗的顺利性和合适性后,进一步的研究评估单独应用放射外科(SRS)治疗1 - 3处脑转移瘤患者的结果。来自欧洲和日本的两项大型研究证明,对单独放射外科(SRS)与放射外科(SRS)联和全脑放疗(WBRT)进行比较,在不影响总体生存率(OS)结果的情况下,仅使用放射外科(SRS)治疗的颅内失败率更高。当全脑放疗(WBRT)被发现能降低颅内失败率,正如在MD Anderson小组的一项随机研究中所显示的,认知结果被发现明显更差。基于这些有创意的出版文献也包括后续其他的文献,优选标准治疗有限数目的颅内病变的患者,一般认为≤3处脑转移瘤且较大的病灶小于4厘米,虽然对于大多数组织学上的病变,已经转变为放射外科(SRS)治疗而不是全脑放疗(WBRT)“有限(数目)”的定义还在持续发展中。
在(>3处)较多数目的脑转移瘤患者中使用放射外科(SRS)治疗的较初证据来自一名日本的多中心前瞻性研究招募的1 - 10处脑转移瘤患者进行评估,放射外科(SRS)治疗5 - 10处脑转移瘤的疗效并不亚于至2 - 4处脑转移瘤。符合条件的患者累计脑转移瘤的体积≤15立方厘米(cc),按1处、2-4处,或5-10处脑转移瘤分层。虽然在单一脑转移瘤的患者则有总体生存率(OS)的好转,2-4处,和5-10处队列之间的总体生存率(OS)没有差异,表明先前研究的3 - 5处脑转移瘤的临界值可能是武断的(arbitrary),也可能是基于体积的方法,可能更适合测定放射外科的适用性。后续的一项研究提供了更多的证据,颅内肿瘤体积比病变数目对预后更为重要。目前一项正在进行的III期随机试验(Clinicaltrials.gov# NCT0235300),比较全脑放疗WBRT与放射外科SRS治疗4 - 10处脑转移瘤患者。正在进行的试验的结果可能会继续改变脑部“有限数目”的疾病的定义和可能改变≦3处的既往答案。另一个未来的试验是比较全脑放疗(WBRT)与放射外科(SRS)治疗5- 15处脑转移瘤患者。
术后放射治疗
脑转移瘤常行手术切除。常见的适应症包括单发脑转移瘤,需要进行病理诊断、肿瘤过大及/或肿瘤肿块占位效应引起的症状学检查和/或水肿,对皮质类固醇没有足够的反应。历史上,术后全脑放疗(WBRT)被证明能好转脑部复发率和神经性死亡的发生。一项III期试验表明,将放射外科SRS替换全脑放疗WBRT作为术后治疗不影响生存率,但降低认知功能的下降。一个单独的III期试验随机对患者进行术后放射外科(SRS)或观察,再次显示总体生存率无差异,但与观察相比,术后放射外科(SRS)显示局部进展率好转。综上所述,与全脑放疗(WBRT)相比,术后放射外科(SRS)具有较低的认知功能下降风险,且不需要舍弃颅内局部控制率。手术后放疗的较佳时机仍在评估中。
全脑放疗(WBRT)和放射外科(SRS)的分割治疗方案
全脑放疗(WBRT)较标准的分割方案是10次分割的30Gy或15次分割的37.5 Gy,虽然对于预后较差的患者,可采用5次分割20GY。对于放射外科, RTOG 90-05定义(对有接受全脑放疗既往病史的患者),对于小于2cm,2 - 3 cm和>3 cm的肿瘤,较大耐受边缘剂量为24,18和15Gy。放射性坏死(RN)是放射外科(SRS)较受关注的剂量限制毒副作用。多项研究发现,正常大脑的剂量限制可以降低放射性坏死(RN)的风险。例如,正常大脑在单次分割照射中接受10Gy或12Gy的体积可以评估患者进展放射性坏死的风险。对大小和体积更大的肿瘤,患者本质上具有较高的进展出现放射性坏死的凤险。按照正常组织毒副作用随分割增加而降低的放射生物学原理,多个机构的研究系列已经证明了分割放射外科(SRS)治疗的可行性,也被称为大分割立体定向放射治疗(hypofractionated stereotactic radiation therapy,SRT),试图降低毒副作用风险。采用3次分割的治疗方案,数据评估每次分割7-12Gy。一般认为立体定向放射治疗(SRT)方案的较佳证据9 Gy×3,每一个意大利的回顾性研究显示使用9 Gy×3 的立体定向放射治疗(SRT),与单一疗程的立体定向放射外科(SRS)相比,能得到毒副作用的好转率和肿瘤控制率的提高。研究表明,对于5次分割的方法,总剂量30或35Gy是合理的,40Gy会导致过度毒副作用,但25Gy可能具有更严重的肿瘤结果。作为一般原则,对病灶使用等效剂量进行放射外科(SRS)术后治疗后的完全治疗。
全脑放疗消亡了吗?
全脑放疗(WBRT)的主要问题之一是神经认知功能障碍的发生率较高。尽管试验显示在放射外科(SRS)联合全脑放疗(WBRT)后,有较低的远处颅内新发转移的发生率,但相应增加的神经认知功能障碍和总体生存率缺乏好转会让大多数患者延迟接受全脑放疗(WBRT)以有利于生活质量。全脑放疗(WBRT)仍是一般适用于几个情况包括大体积的和/或数目较多的脑转移瘤患者,全脑放疗(WBRT)也可用于治疗小细胞肺癌脑转移瘤,两者均可用于可见性疾病治疗和预防性颅内照射。因此,制定和评估干预措施以降低神经认知障碍的风险。美金刚(Memantine)是一种N -甲基- D-天冬氨酸受体阻滞剂,起初用于阿尔茨海默氏痴呆(Alzheimer’s dementia)患者中,但与安慰剂相比,在接受全脑放疗(WBRT)治疗患者中表现出神经认知保护作用,毒副作用可以接受。在放射肿瘤学领域开发的减轻全脑放疗后认知退化的另一种方法包括海马保留(hippocampal sparing)或海马避免(hippocampal avoidance)全脑放疗WBRT(海马保护性全脑放疗HA-WBRT),与过去的控制情况相比,在II期试验中显示出较好的认知和等效的肿瘤结果。
较近,三阶段的数据比较全脑放疗(WBRT )+美金刚( memantine)和海马保护性全脑放疗(HA-WBRT )+ 美金刚(memantine)的研究表明,即便两组患者均接受美金刚治疗,与全脑放疗(WBRT)相比,海马保护性全脑放疗(HA-WBRT )可以降低认知功能受损的发生率。作者建议考虑将海马保护性全脑放疗(HA-WBRT )用于预期生存4个月或以上的全脑放疗(WBRT)患者。作者还做了一个探索性陈述,即在两项试验中通过将美金刚(memantine)联合海马保护性全脑放疗(HA-WBRT )增加相对优势与全脑放疗(WBRT)相比,神经认知下降率可能与单纯放射外科相似。有一个正在进行的试验,在5 - 20处脑转移瘤患者中,将全脑放疗WBRT (优选海马保护性全脑放疗HA-WBRT )与立体定向放射外科(SRS)进行比较,其结果对于确定海马保护性全脑放疗(HA-WBRT )和立体定向放射外科(SRS)是否会产生类似的认知结果至关重要(Clinicaltrials.gov # NCT03075072)。
总之,目前的国家指南更倾向于将放射外科(SRS)作为先期治疗患者“有限的”脑转移瘤,定义为(根据放射肿瘤学家的偏向有不同的临界值)病灶的个数或病灶的总容积。而全脑放疗(WBRT)仍在广泛的颅内疾病或预后不良或表现不佳的患者中发挥作用,海马保护性-全脑放疗(HA-WBRT)合并美金刚胺(memantine)可能是全脑放疗(WBRT)所需要的橄榄枝(olive branch),可继续在脑转移瘤的治疗中发挥作用。
关于放射治疗脑转移瘤的未来作用,该领域需要随着靶向性和免疫学治疗的好转而不断发展。目前正在的研究和进一步研究的是,在未来靶向治疗和免疫治疗结合放射治疗(放射外科SRS或全脑放疗WBRT)的领域,药物和放射肿瘤学家将如何将他们的方法结合在一起,对于脑转移瘤患者来说是必要的。
参考文献:
4.丁香园. 治疗脑转移瘤,全脑放疗是否还有一席之地?
- 文章标题:全脑放疗合理吗?论脑转移瘤放疗模式的变革和进展
- 更新时间:2021-05-07 09:20:10

 400-029-0925
400-029-0925