小儿视神经脑膜瘤,儿童眼眶内脑膜瘤少见。儿童视神经鞘脑膜瘤(ONSM)的发病率估计在95000到525000之间有1名,Dutton对全部患者中较大的ONSM进行了调查,发现在256名20岁以下的患者中只有4%。在儿科人群中,ONSM常与2型神经纤维瘤病相关。在这篇文章中,我们以一个原发性儿童视神经脑膜瘤为例,回顾在儿童年龄组诊断和处理该肿瘤的挑战。
脑膜瘤的诊断需使用CT或MRI等影像学检查;然而,脑膜瘤可以表现为多种影像学模式。在诊断不确定的情况下,组织病理学分析是必要的,特别是当视神经功能受损和临床观察不是一个好的选择。当影像学表现不典型时,如本例,组织病理学分析可以确认诊断并制定有针对性的治疗计划。
小儿视神经脑膜瘤临床病例
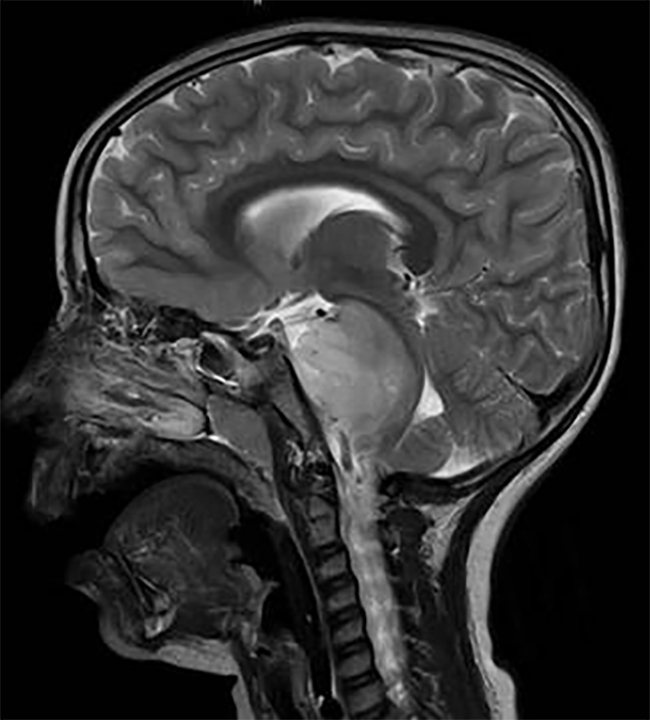
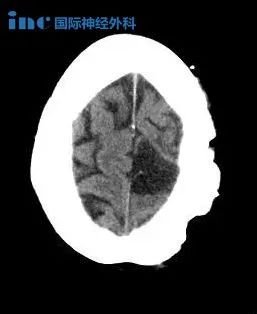
一位13岁女性患者出现左侧眼眶周头痛、单侧眼球突出、视力模糊及双眼水平复视约3周。她的病史包括注意力缺陷障碍。病人自述撞到了位于她左侧的物体。眼部病史包括近视,较近一次眼科检查是在1年前。由于患者是收养的,所以没有生物学家族史。临床检查显示右眼视力为20/50至20/20-2,左眼视力为20/50无好转。瞳孔和色觉均在正常范围内。对抗性的视野是双向的。左眼外展和外建受限。左侧有5mm的突出物,巩膜下可见3mm(图1A)。对眼逆反的抵抗被注意到。眼压正常。由于患者的注意力缺陷障碍和在检查中难以集中注意力,视野测试结果不可取。扩张检眼镜显示单侧视盘水肿,无眼睫分流血管。CT显示一个明确的颅内肿物向视神经偏心移位(图1B,C)。肿块的密度与肌肉相似,相对于视神经略高密度。视神经的直径似乎比对侧右侧视神经小(图1C E),提示外源性压迫。病变未延伸至眼眶尖,无骨性改变。肿块内未见钙化。在MRI上,病灶在t2加权脂肪饱和图像上与灰质等强(图1D),在t1加权脂肪饱和图像上呈中度均匀强化(图1E)。视神经再次被显示为偏心移位,未被肿物包围(图1D,E)。神经内未见明确的T2高信号异常。当时的鉴别诊断为淋巴瘤、白血病、横纹肌肉瘤、淋巴或静脉畸形、纤维组织细胞瘤、血管周细胞瘤、胶质瘤和脑膜瘤。因此,病人进行了紧急活检经结膜眼窝切开术。

小儿视神经脑膜瘤
活检结果显示组织病理学和电镜分析与非典型性脑膜瘤一致。但由于视力并未严重受损,她随后接受了质子束辐射治疗。每日剂量为1.8 GyE,对治疗耐受性良好。放疗完成后6个月,一次出现后10个月。放射后视力为20/40,左眼彩色视力完好。她没有任何治疗相关的并发症。
视神经脑膜瘤在儿科人群中少见。与成人脑膜瘤相比,儿童脑膜瘤往往生长更快,表现更。较近的3篇文章强调了这一特点,并要求进行广泛(包括颅内)手术。对于非典型脑膜瘤(Ki67指数为7% - 8%),传统的全切除建议在视力得到合理保护时很难实施。因为我们的病人表现出患眼的视力为20/50,观察作为一种治疗方案可能是一个可行的选择。然而,肿瘤的生长可能潜在地影响好眼从生长到交叉是一个合适的担忧。完全切除可确定长期视力丧失,而放射可使患者面临放射后眼部及全身并发症的风险。
在中枢神经系统的肿瘤治疗问题上,国际上通行的一线手段是手术切除,放化疗为辅助手段,在患者自身情况允许的情况下,可选择优先接受手术,从根本上解除脑膜瘤造成的占位效应。手术固然存在风险,但国际上有着很多的神外专家较为擅长在确定患者顺利的前提下手术切除肿瘤、甚至全切肿瘤,为患者争取到更好的治疗和预后,INC旗下国际神经外科顾问团(WANG)的专家成员巴特朗菲教授、James T. Rutka教授、Di Rocco教授均能完成此类手术,国内患者如追求更好的预后,可咨询INC国际专家远程咨询。
参考文献:Doi: 10.1097 / IOP.0000000000000357
以上就是“小儿视神经脑膜瘤:诊断和治疗的挑战”的全部内容。
- 文章标题:小儿视神经脑膜瘤:诊断和治疗的挑战
- 更新时间:2021-03-24 13:49:01

 400-029-0925
400-029-0925