「国际神外学院主席教授分析」全部脑干胶质瘤都适合手术吗?脑干肿瘤可发生于各年龄组,但以小儿、青年多见,中老年也有发生。肿瘤为浸润性,但也有的呈结节状或为混合性,或有囊性变。临床表现因肿瘤损害脑干的部位、范围与程度有所不同,晚期可出现颅内压增高。肿瘤的供血来自椎-基底动脉与大脑后动脉分支。肿瘤比较局限、呈结节状和分化较好的脑干胶质瘤适于手术治疗,在手术取得效果后辅以放疗等可延长生存期,但由于脑干解剖位置的不同性,手术难度较高,很多患者也因此被判“死刑”。
脑干肿瘤的分型
目前脑干胶质瘤尚无统一的影像学分型标准。从1985 年至2000年,先后有7~8 种分型标准。影像学分型的目的是判断肿瘤是否适合外科治疗,预估手术风险及判断预后。在众多分型方法中,较重要的参考依据是肿瘤的生长方式(外生/内生、局灶/弥散),其次是肿瘤的起源部位。
Ⅲ型:为不同类型的BSG,Ⅲa型为顶盖胶质瘤(图1I);Ⅲb型为导水管胶质瘤,其发生率较低,以梗阻性脑积水为首发症状,病理类型以低级别胶质瘤为主(图1J);Ⅲc型为NF1相关的BSG,可分布在脑干内任何部位,可表现出各种生长方式和影像学特点。
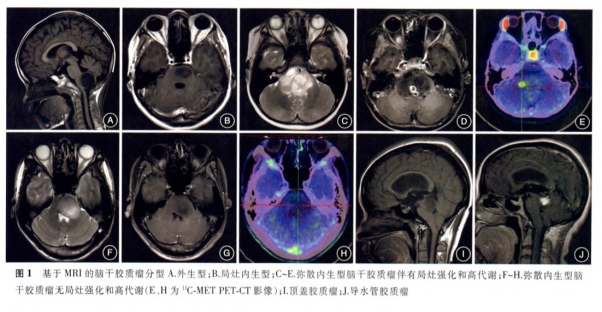
图1. 基于MRI的脑干胶质瘤分型 A.外生型;B.局灶内生型;C-E.弥散内生型脑干胶质瘤伴有局灶强化和高代谢;F-H.弥散内生型脑干胶质瘤无局灶强化和高代谢(C、H为11C-METPET-CT影像);I.顶盖胶质瘤;J.导水管胶质瘤。
脑干肿瘤多为神经胶质瘤,其中星形细胞瘤(包括胶质母细胞瘤)占大多数,其余为室管膜瘤、少突胶质瘤和混合性胶质瘤。按肿瘤发生部位,以桥脑居多,中脑和延髓较少,但有时可波及整个脑干。原发于延髓的肿瘤,还会累及上段颈髓。
其中,被盖肿瘤是中脑局灶性肿瘤,通常发生于14岁以下的儿童。它们通过大量影响单侧被盖和皮质脊髓束引起偏瘫、动眼神经麻痹和共济失调而引起症状。在大多数情况下,症状可追溯到诊断前6-12个月。偶尔可以看到单侧震颤,特别是那些肿瘤延伸到基底神经节和丘脑的患者,以下为INC旗下国际神经外科顾问团(WANG)的专家成员、国际小儿神外专家James T. Rutka教授的脑干-被盖胶质瘤治疗案例,可供其他脑干肿瘤患者参考。
哪种脑干肿瘤适合手术?
脑干肿瘤的手术原则是在保护功能的前提下较大水平地切除肿瘤,以延长患者的生存期;部分有脑积水或颅高压症状但不适宜肿瘤切除的患者可选择减压术、分流术缓解症状。除以下所列的适应证外,较终是否采取手术治疗需结合病情的轻重、进展速度、患者的一般情况及意愿进行综合考虑。适合手术的脑干肿瘤包括如下几种类型:
⑤观察期间表现出恶变倾向的胶质瘤(体积变大、MRI增强扫描出现强化、侵及周围结构)。
④合并多脏器功能异常,无法耐受手术者。
手术方案的制定:
不同部位的BSG常用的手术入路见表2。脑干顺利进入点的选择至关重要,建议在纤维束导航及术中神经电生理监测的引导下避开脑干内重要的传导束和核团,选择脑干表面离肿瘤较近的区域进入,应沿纤维束走形方向切开脑干,避免对纤维束过多的损伤。术中尽可能减少对脑干的机械牵拉,尽可能避免对脑干正常供血动脉和引流静脉的损伤。

表2. 不同部位脑干胶质瘤采用的手术入路
INC国际教授的治疗案例
患儿Luke在幼儿时期曾因身体出现咖啡色斑、病变处疼痛等症状就医,确诊1型神经纤维瘤病后持续接受药物治疗,病情表现稳定。但Luke在13岁时出现了头痛、呕吐症状,复查结果显示脑干病变致使顶盖和四脑室受累,手术势在必行,但在脑干这一“手术禁区”操作难度较大,术中稍有不慎都会致残、瘫痪,病情又较为凶险,建议家属早作定夺。
在医生为Luke一家解释病情之后,Luke的父母为确保手术效果和孩子的顺利,希望由更为擅长小儿脑瘤治疗的医生主刀,多方查询资料后,他们发现国际神经外科学院前主席、INC之James T. Rutka教授深耕儿童神经外科多年,其发表过500余篇论文,在小儿脑瘤的治疗方面具经验,而且教授所在的SickKids医院北美前三,拥有连续电生理监测(诱发电位)下的精确显微外科手术、神经导航、5-ALA荧光、激光间质热疗(LITT)和术中MR引导技术等国际前沿的治疗设备与技术,于是Luke一家决定动身前往Rutka教授所在的SickKids医院。
James T. Rutka教授
Rutka教授在详细了解Luke的病情和相关资料后表示:他可以为孩子做手术,并且能顺利切除大部分肿瘤,根据术后情况决定是否辅以化疗和具体治疗方案,但暂时不建议放疗。在得到Luke父母的肯定答复后,Rutka教授及其团队很快就为患儿行切除手术。颞部开颅经左侧颞中回入路至病灶处。术中神经导航用于确定肿瘤的边界,用超声刀剥除病变。

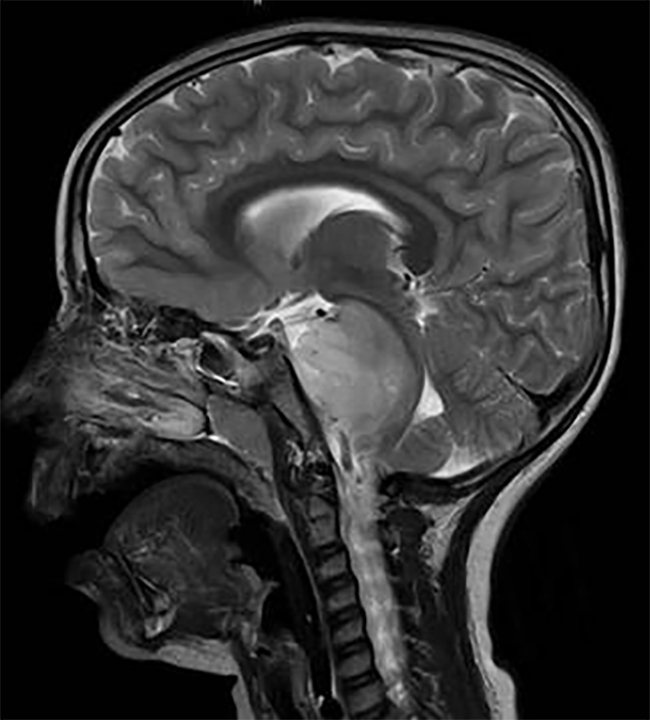
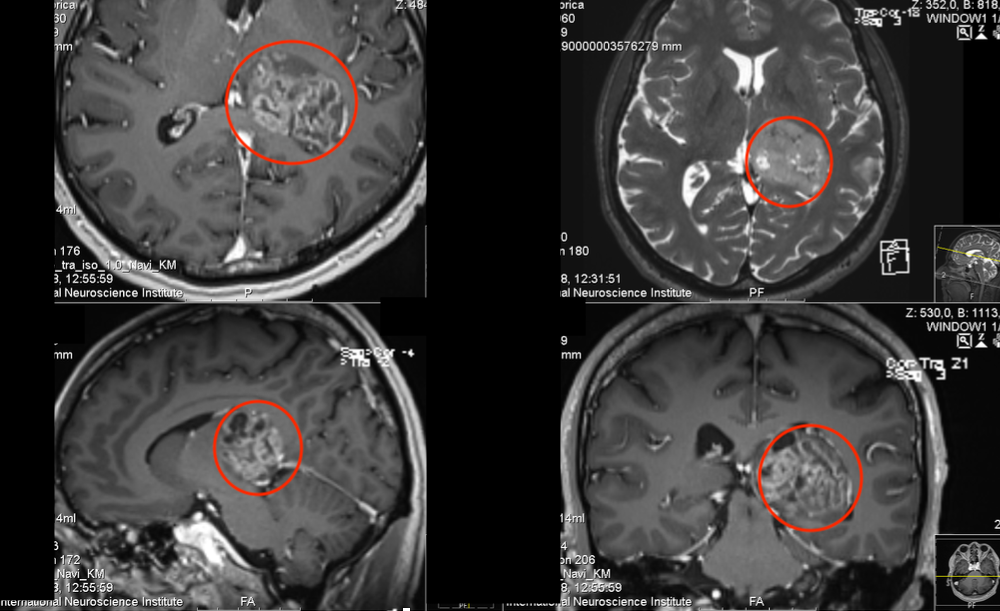
图2。(a)矢状位增强T1 MRI显示较大后颅窝囊性病变,肿瘤中心于顶盖区(箭头)。(b)增强MRI显示顶盖和四脑室受累程度(箭头)。(c)后颅窝开颅、肿瘤囊肿引流、囊肿囊被清除后,在MRI 增强(箭头)上仅能看到小的顶盖变形。(d)术后增强MRI显示肿瘤起源于顶骨区,无占位效应(箭头)。
Rutka教授认为,在入路和长期治疗方面,局灶性被盖肿瘤对神经外科医生来说是一个较大的挑战。手术入路的选择包括经经外侧裂入路、经颞叶入路或经胼胝体入路,这取决于肿瘤的大小、原发位置及生长形态特点,本次手术教授选择了经颞叶入路。较佳的神经外科切除是通过使用神经导航,特别是磁共振扩散张量成像序列,术中神经导航,术中MRI扫描的辅助,正如他在Luke的手术中所做的那样。
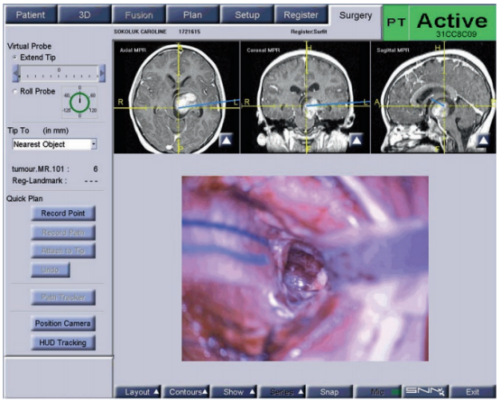
图3。局灶性中脑肿瘤患者的术中导航情况,显示了术中神经导航切除深度和通过颞中回的小手术通路。
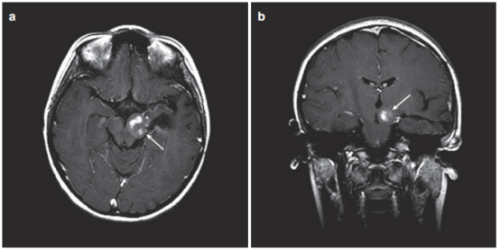
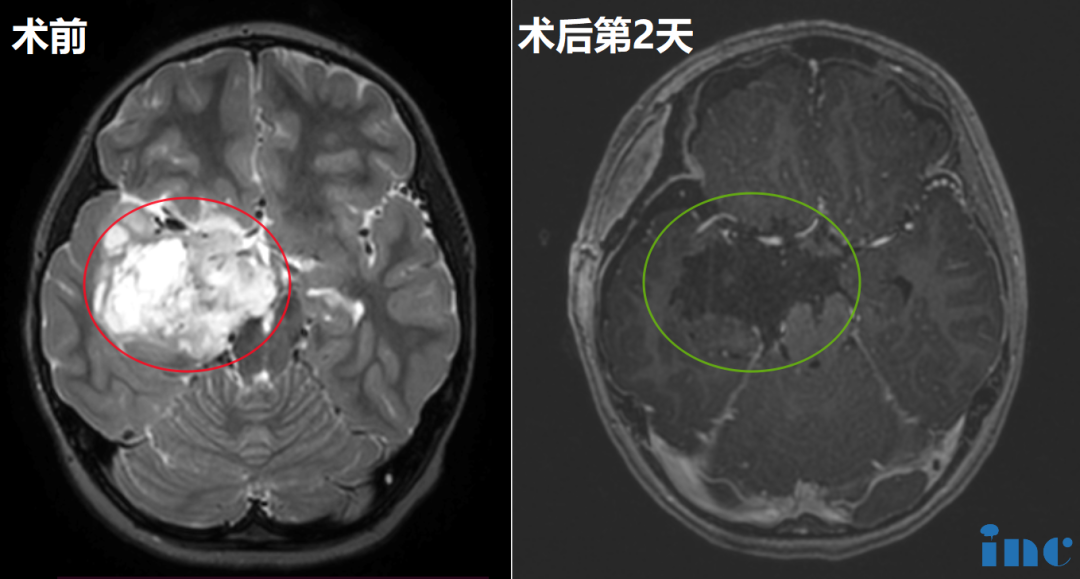
图4。患儿术后MRI,(a)轴位增强MRI显示肿瘤少量残留在左侧被盖。(b)冠状MRI对比显示从颞中回至中脑肿瘤的少量残余肿瘤。
术后2周未出现新的神经功能障碍,患儿只出现了一过性记忆障碍且较快恢复,术后生长和智力发育正常。但由于肿瘤仍有残余,Rutka教授与团队多次内部讨论,考虑到患儿的年龄、肿瘤残余情况、既往病史等因素,为Luke制定了专属化疗方案,事实证明,患儿对此方案耐受情况良好。后续资料显示其在随访期间继续接受化疗,但Luke已无需进一步的手术治疗,这让他的家人高兴。
案例总结
Rutka教授在这则病例中总结道:手术的目的是在保护神经功能情况下较大水平的切除肿瘤。患有局灶性中脑肿瘤的儿童在的神经外科切除肿瘤后可以表现得好。如果术后有残余肿瘤并继续进展,那么对于年龄较大的儿童来说,有靶向化疗、常规化疗或放射治疗等选择。通过较大水平的顺利切除手术,大多数患有局灶性中脑肿瘤的儿童可以过上正常的生活。鉴于复发的可能性,强烈连续MR复查。总体而言,患有局灶性中脑肿瘤的儿童预后良好,5岁生存率为90%或更高。
INC国际脑干教授
James T. Rutka教授
教授发表了超过500多篇的文章,在临床上的研究方向以颅内肿瘤为主,对胶质瘤、纤维瘤、颅咽管瘤、室管膜瘤具有多年的临床经验,擅长清醒开颅术、显微手术和被广泛用于治疗恶性脑瘤和癫痫的国际前沿技术激光间质热疗(LITT)技术。
Helmut Bertalanffy教授
巴特朗菲教授擅长大脑半球病变、脑干病变、脑血管疾病、脑内深层区胶质瘤、颅颈交界处的病变等的肿瘤切除术、神经吻合术以及各种椎管内肿瘤切除术。巴教授单纯脑干海绵状血管瘤手术病例就高达300余例,脑干胶质瘤手术病例500余例。
INC旗下国际神经外科顾问团(World Advisory Neurosurgical Group,WANG)是由国际各发达国家神经外科宗师联合组成的教授集团,其中的专家教授均为国际神经外科联合会(WFNS)及各种国际神经外科学术组织的成员,国际神经外科各大杂志主编,以及神经外科教科书中以其本人名字命名手术方式和解剖结构的教科书级神经外科巨擘。囊括了国际神经外科联合会(WFNS)教育委员会现任主席巴特朗菲教授、国际儿童神经外科专家 James T. Rutka 教授、国际小儿神经外科杂志《Child´s Nervous System》现任主编Concezio Di Rocco教授等神外教授,国内患者可拨打400-029-0925咨询INC国际专家远程邮件或视频咨询,听取一位或多位教授的治疗方案,综合考量后再做决策。
本文来源:https://www.incsg.com/jiaozhiliu/630.html
- 文章标题:「国际神外学院主席教授分析」全部脑干胶质瘤都适合手术吗?
- 更新时间:2020-12-31 14:56:16

 400-029-0925
400-029-0925