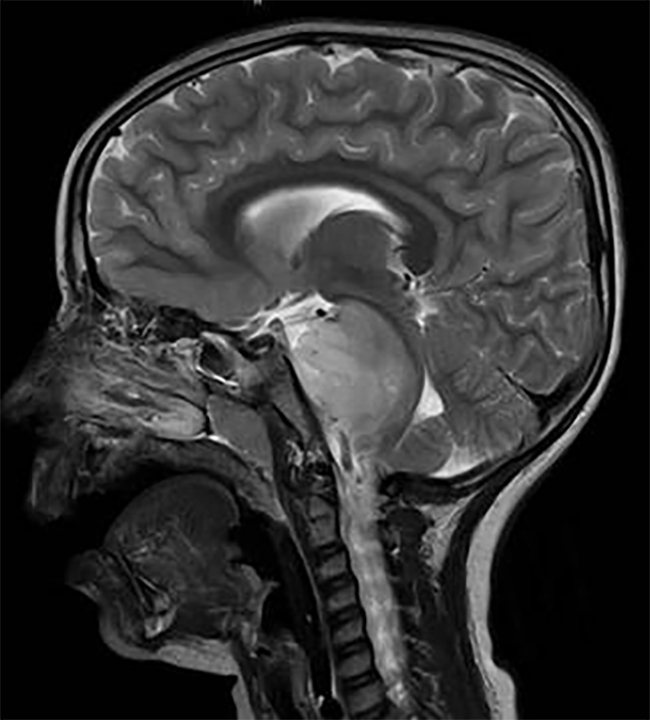
脊索瘤治疗新方法。脊索瘤是起源于胚胎发育时残留的脊索组织的一种先天性低恶性肿瘤,多发生于骶尾部及颅底中线部位,是斜坡区域,好发于30~50岁人群,其发病率低,约为0.08~0.09/10万人,约占原发性颅内肿瘤的0.1%~0.2%。颅底脊索瘤虽然发病率低,但其多呈浸润性生长,其向前可侵犯鞍区,向后可压迫脑干,向侧方侵入海绵窦,向下突入鼻腔或咽后壁,亦可突破硬脑膜侵入颅内。颅底脊索瘤早期不易发现,诊断时肿瘤多累及颅底重要神经、血管及脑组织等,手术完全切除较其困难,因此被认为是神经外科治疗的难题之一。脊索瘤治疗新方法是什么?
经鼻内镜切除颅底脊索瘤常见的并发症包括术中血管损伤导致出血、重要神经及脑组织损伤导致功能障碍、术后脑脊液漏、气颅、颅内感染以及术后鼻腔不适等。其中容易损伤导致术中出血的血管包括上颌动脉和蝶腭动脉及其分支、颈内动脉、基底动脉和椎动脉及其分支、脑干穿支动脉以及基底静脉窦和海绵窦等颅底静脉窦等。脑脊液漏是经鼻内镜术后较常见的并发症,其可进一步导致颅内感染及气颅等,其发生多与颅底硬膜缺损及蛛网膜破裂有关。应根据其严重程度进行处理。
首先,需要提高硬脑膜的闭合;闭合仍然是鼻内窥镜手术的一大挑战,应该尽量降低操作的侵入性,回到内窥镜使用的意义上来。要尽量深入检查到角落,即使是偏远、折角的位置,避免使用不必要的宽通道,因为如果我们把全部东西都切除到鼻子里,内窥镜的意义何在。我们还需要考虑使用内窥镜的入路选择,这对脊索瘤很有帮助,但肯定不适用于全部的脊索瘤患者。神经内镜联合显微镜手术手术中,内窥镜是一种工具,你也可以用它来进入深层区域,看到后面的角落。
1、好转硬脑膜闭合
对于硬膜的闭合,Froelich教授采用了各种技术,Multilayer、Gasket-seal,用过缝合线以及各种各样的产品(Multilayer、Gasket Seal、Sutures、Duraseal、Fat、Glue、Bone)。在闭合脑脊液漏的问题上需要足够关注颅内压。如果不能很好的控制颅内压,颅内压升高,需想办法进行闭合,CFS会迫使他闭合,所以控制颅内压,无论是用腰椎管引流,还是用腰椎管上的分流管,或是用位置来控制都是重要的。在大多数案例中,使用了脂肪型鼻中隔皮瓣。术后重点控制颅内压,以降低脑脊液漏的发生率,Froelich教授认为这是术后避免脑脊液漏较重要的方面之一。
2、微创手术入路:筷子手法可以合适保护鼻内解剖结构
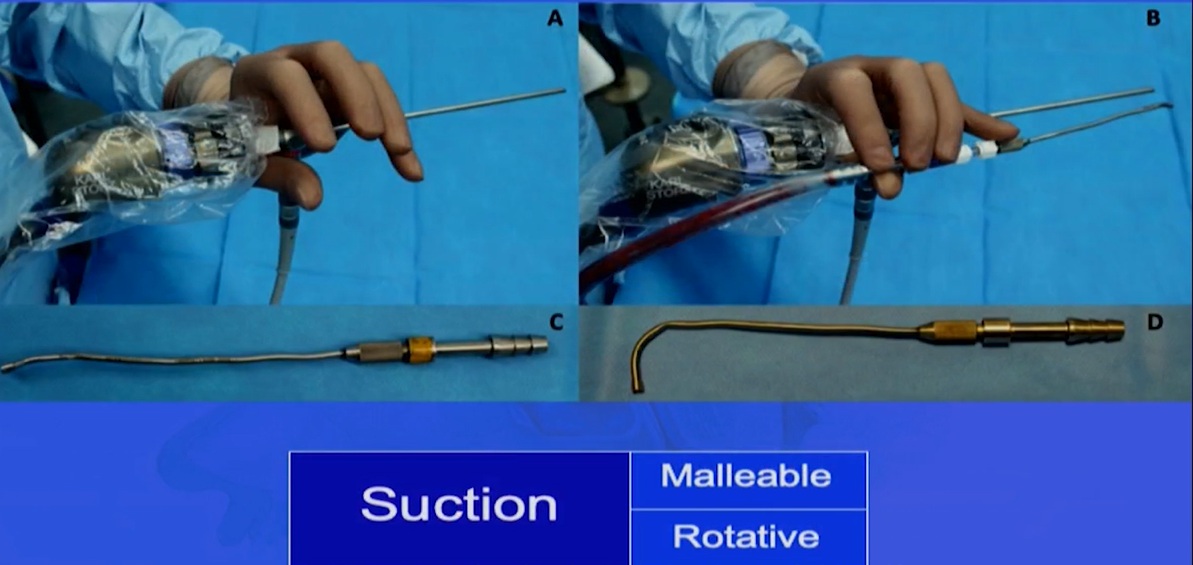
脊索瘤治疗新方法:为了减轻手术入路的侵入性,Froelich教授正努力做到微创,因为这正是内窥镜的意义所在。在经鼻入路神经内镜手术过程中,大多数中国神经外科医生都是用左手手持神经内镜,右手手持操作器械,如吸引器,刮匙,双较电凝等。如果需要细致操作,可能需要助手帮助拿着吸引器或神经内镜,甚至双人四手操作。由于鼻腔空间有限,如果助手操作不熟练或配合不默契,经常会出现鼻腔内器械“打架”等情况。为了解决这个问题,Froelich教授发明了一种“筷子技术chopsticks technique”,可以让术者同时操作“内镜、吸引器、三个器械”,做到“人镜合一”,术者操作手是可以灵活旋转吸引器。目的是保护鼻内解剖结构,操作中主刀医生并没有拿这内窥镜,是鼻内结构在支撑内窥镜。只用集中注意力在吸引器的操作上,这样就能使用单鼻孔技术,可以在鼻内精确的控制操作。因为通道通常很狭窄,如果内开孔太大,这个方法就不管用了,这个技术是基于很窄的操作空间。
角度范围和弯曲仪器:在通道很窄的手术中,需要使用有角度的弯曲的仪器,旋转可以从侧面深入到角落。
脊索瘤治疗新方法
3、手术入路选择
在脊索瘤的治疗中,入路的选择是较重要的。手术入路选择占比:经鼻内镜手术,46%;外侧经髁入路,22%;前外侧入路,20%;经口入路,9%;联合岩后入路,5%;颞下入路,2%。
颅颈交界处的手术入路选择
内窥镜鼻内入路对斜坡病变的处理时很好的,对于颅颈交界处的入路有多种选择,不仅仅是内窥镜。鼻内入路、前外侧入路、经髁入路、后入路、远外侧入路等。在选择手术入路时,需仔细考虑这种生长缓慢的肿瘤及其全部延伸部位的精确定位,以确保合适和顺利的肿瘤切除术。对于颅颈交界处的这类肿瘤,大多需要经颅入路或者联合入路进行治疗,这类肿瘤切除更加复杂,完成如此复杂的切除手术更有挑战性,内镜方法存在局限性。
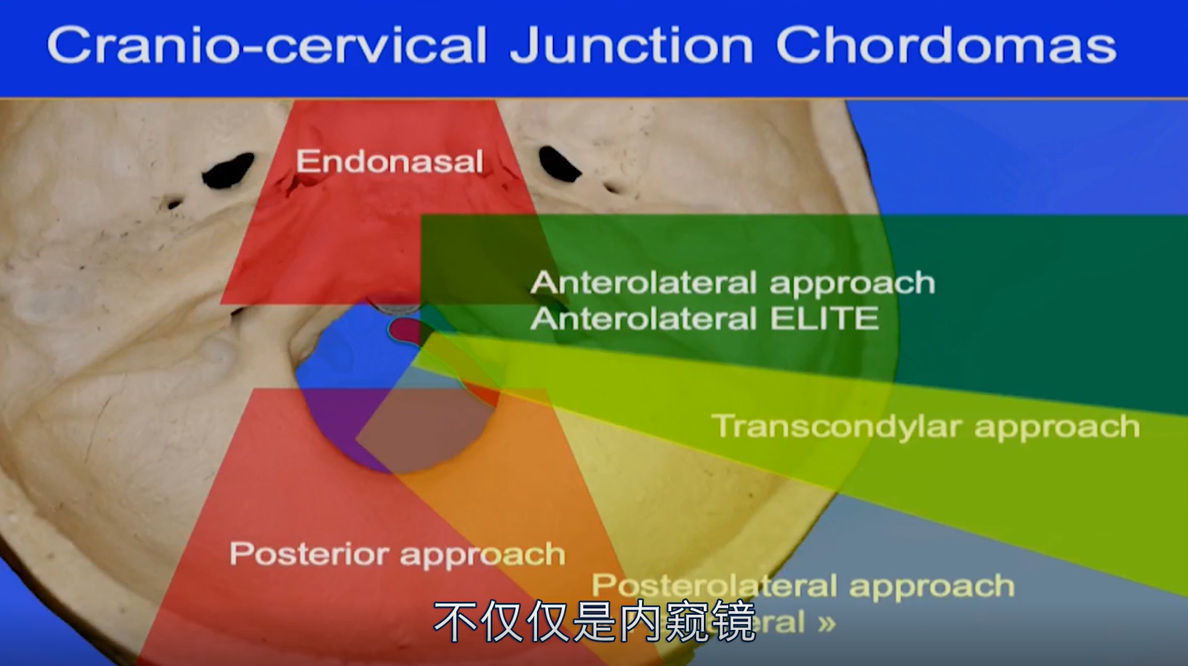
图:颅颈交界处的手术入路选择
鼻内入路的局性:
存在的局限性主要是因为肿瘤位置很低,这是鼻内入路的下限,位置很深。在下斜坡的病变,经鼻入路外侧限制的解剖标志是舌下管、咽鼓管和颈内动脉。在此外,硬腭也决定了经鼻内镜手术的到达方向越下,手术空间越小,是侧方病变。事实上,在通过经鼻内镜手术对以颅颈交界区为中心的病变进行次全切除时,即使使用角度内窥镜,肿瘤残留也经常出现在外侧野。作为一个实用的经验法则,当考虑经鼻内镜手术或远外侧入路时,在术前影像学上确定肿瘤是否有舌下神经管以外的外侧是否有肿瘤侵犯是重要的。
对于治疗颅颈交界脊索瘤,如果你要使用内镜,你要牺牲正常的组织,你需要取出粘膜、肌肉、有时甚至是鼻甲;还对血管结构造成风险,是颈内动脉和副神经;同时,如果你打开硬脑膜脑,脊液漏的风险也是相当高的。
因此,选择好的入路是重要的,内窥镜只是一个工具,它对于某些适应症来说是好的,但不是对全部情况都合适。一些情况下可能需要神经内镜联合显微镜手术治疗。
内窥镜联合显微外科手术的优势:
虽然鼻中隔皮瓣有助于减少脑脊液漏的发生率,但找到解剖标志点并沿适当平面解剖要比在初次手术案例中更困难。此外,在上述病例中,硬脑膜在先前的鼻内手术中被打开,再次术后脑脊液漏和致密蛛网膜粘连的风险较高。在鼻内镜下,只有硬膜外和肿瘤的内侧部分被切除,随后通过远外侧入路,硬膜内脊索瘤植入物在显微镜下被小心翼翼地切除,没有神经系统并发症,降低了脑脊液漏的风险。内窥镜手术的优点是扩大了手术入路范围,并允许在显微镜盲点中显示肿瘤及组织结构,使用内窥镜位于脑干前部和内侧的肿瘤被成功切除。
脊索瘤治疗新方法:Froelich教授解读脊索瘤未来治疗方向

图:Froelich教授脊索瘤基因分子检测相关研究
以上就是“脊索瘤治疗新方法”的全部内容。总的来说,脊索瘤少见。在欧洲,每年大约有150例颅底脊索瘤和颅颈交界脊索瘤。这是一个典型的能够从治疗中受益的肿瘤,但未来的治疗不是手术,也不是放疗,这些肿瘤的未来是靶向治疗。我们现在有一个研究项目正在进行,研究每个患者的基因突变,我们为每个病人做外显子测序来测试和模拟他们对药物依赖。从疾病起始就关注突变,对未来的治疗是有益的,相信至少能为未来5到10年的治疗提供参考依据。
- 文章标题:脊索瘤治疗新方法:鼻内窥镜手术如何降低发病率及未发发展
- 更新时间:2022-01-18 14:58:53

 400-029-0925
400-029-0925