国家卫健委重磅发布脑胶质瘤咨询指南(2022年版)
脑胶质瘤是指起源于脑神经胶质细胞的肿瘤,是较常见的原发性颅内肿瘤,2021年版WHO中枢神经系统肿瘤分类将脑胶质瘤分为1~4级,1、2级为低级别脑胶质瘤,3、4级为高级别脑胶质瘤。本指南主要涉及星形细胞、少突胶质细胞和室管膜细胞来源的成人高、低级别脑胶质瘤的诊治。
我国脑胶质瘤年发病率为5~8/10万,5年病死率在全身肿瘤中仅次于胰腺癌和肺癌。脑胶质瘤发病机制尚不明了,目前确定的两个危险因素是:暴露于高剂量电离辐射和与少见综合征相关的高外显率基因遗传突变。此外,亚硝酸盐食品、病毒或细菌感染等致癌因素也可能参与脑胶质瘤的发生。
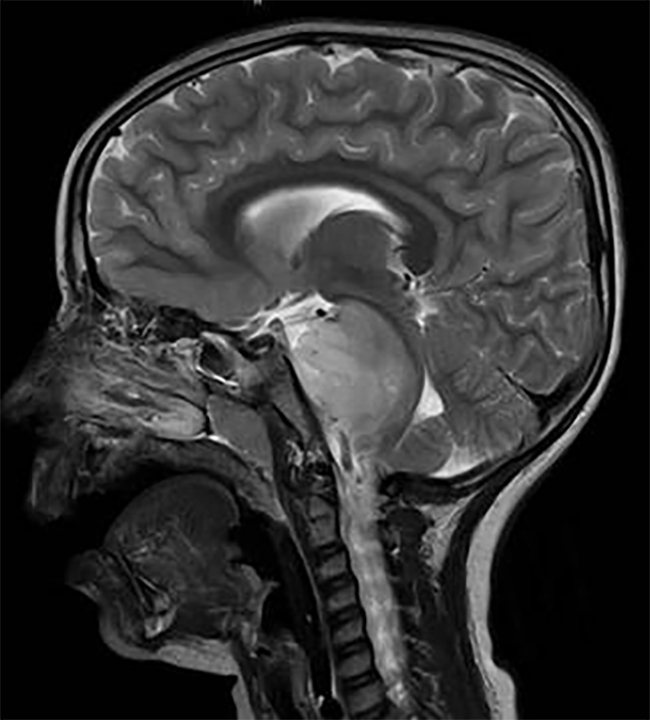
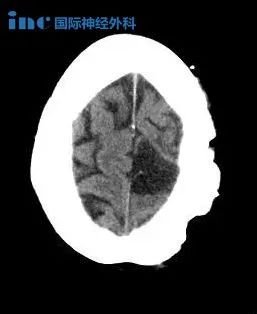
脑胶质瘤临床表现主要包括颅内压增高、神经功能及认知功能障碍和癫痫发作三大类。目前,临床诊断主要依靠CT及MRI等影像学诊断,弥散加权成像(diffusion weighted imaging,DWI)、弥散张量成像(diffusion tensor imaging,DTI)、灌注加权成像(perfusion weighted imaging,PWI)、磁共振波谱成像(magnetic resonance spectroscopy,MRS)、功能磁共振成像(functional magnetic resonance imaging,fMRI)、正12电子发射体层成像(positron emission tomography,PET)等对脑胶质瘤的鉴别诊断及治疗效果评价有重要意义。脑胶质瘤确诊需要通过肿瘤切除手术或活检手术获取标本,进行组织病理和分子病理整合诊断,确定病理分级和分子亚型。分子标志物对脑胶质瘤的个体化治疗及临床预后判断具有重要意义。
脑胶质瘤治疗以手术切除为主,结合放疗、化疗等综合治疗方法。手术可以缓解临床症状,延长生存期,并获得足够肿瘤标本用以明确病理学诊断和进行分子遗传学检测。手术治疗原则是较大范围顺利切除肿瘤,而常规神经导航、功能神经导航、术中神经电生理监测和术中MRI实时影像等新技术有助于实现较大范围顺利切除肿瘤。放疗可杀灭或控制肿瘤细胞,延长患者生存期,常规分割外照射是脑胶质瘤放疗的标准治疗。胶质母细胞瘤(glioblastoma,GBM)术后放疗联合替莫唑胺同步并辅助替莫唑胺化疗,已成为成人新诊断GBM的标准治疗方案。
脑胶质瘤治疗需要神经外科、神经影像科、放射治疗科、神经肿瘤科、病理科和神经康复科等多学科合作(multi-disciplinary team,MDT),遵循循证医学原则,采取个体化综合治疗,优化和规范治疗方案,以期达到较大治疗效益,尽可能延长患者的无进展生存时间和总生存时间,提高生存质量。为使患者获得较优化的综合治疗,医师需要对患者进行密切随访和全程管理,定期影像学复查,兼顾考虑患者的日常生活、社会和家庭活动、营养支持、疼痛控制、康复治疗和心理调控等诸多问题。
手术治疗。
1.概述
脑胶质瘤手术治疗原则是较大范围顺利切除,其基本目的包括:解除占位征象和缓解颅内高压症状;解除或缓解因脑胶质瘤引发的相关症状,如继发性癫痫等;获得病理组织和分子病理,明确诊断;降低肿瘤负荷,为后续综合治疗提供条件。
脑胶质瘤手术治疗方式主要可分为肿瘤切除术和病理活检术。
(1)肿瘤切除术适应证和禁忌证:
①适应证:CT或MRI提示颅内占位;存在明显的颅内高压及脑疝征象;存在由于肿瘤占位而引起的神经功能障碍;有明确癫痫发作史;患者自愿接受手术。
②禁忌证:严重心、肺、肝、肾功能障碍及复发患者,一般状况差不能耐受手术;其他不适合接受神经外科开颅手术的禁忌证。
(2)病理活检术适应证和禁忌证:
①适应证:肿瘤位于优势半球,广泛浸润性生长或侵及双侧半球;肿瘤位于功能区皮质、白质深部或脑干部位,且无法满意切除;需要鉴别病变性质。
②禁忌证:严重心、肺、肝、肾功能障碍及复发患者,一般状况差不能耐受手术;其他不适合接受神经外科手术的禁忌证。
(3)病理活检手术方式:活检可分为立体定向或导航下活检和开颅手术活检两类。立体定向或导航下活检适用20于位置更加深在的病变;而开颅活检适用于位置浅表或接近功能区皮质的病变。开颅活检比立体定向活检可以获得更多的肿瘤组织,有利于结果的判定。活检的诊断准确率高于影像学诊断,但是受肿瘤的异质性和靶区选择等因素影响仍存在误诊率。
(4)围手术期处理:
①术前处理:若术前出现明显的颅内高压症状,应及时给予脱水药物缓解颅内高压;若存在明显脑积水,可考虑先行脑室腹腔分流术或脑室穿刺外引流术。
②术后处理:需根据颅内压情况选择是否使用脱水药物进行降颅压治疗,并适当使用激素稳定患者神经功能状态;若术后出现发热,需及时进行腰椎穿刺采集脑脊液进行实验室检查,防治颅内感染;术后应常规监测电解质,纠正电解质紊乱;对幕上脑胶质瘤患者,术后应常规应用抗癫痫药物预防癫痫发作。
(5)新型手术辅助技术的运用:新型手术辅助技术的应用有助于手术切除程度和肿瘤边界的判定及术中功能保护。
:神经影像导航、功能神经影像导航(2、3级证据)、术中神经电生理监测技术(例如,皮质功能定位和皮质下神经传导束定位)(3级证据)和术中MRI实时影像神经导航(3级证据)。多模态神经导航联合术中皮质及皮质下定位,可进一步提高手术顺利性,保护神经功能,有利于较大范围顺利切除(3级证据)26。
可:荧光引导的显微手术(2级证据)和术中B超影像实时定位。
(6)脑胶质瘤手术切除程度的判定:强烈脑胶质瘤术后24~72小时内复查MRI,高级别脑胶质瘤以MRI增强、低级别脑胶质瘤以T2-FLAIR的容积定量分析为标准,并以此影像作为判断后续治疗疗效或肿瘤进展的基线。以此将切除程度按切除肿瘤体积分为4个等级,即全切除、次全切除、部分切除、活检,目前具体标准尚不统一。
2.高级别脑胶质瘤
强烈较大范围顺利切除(2、3级证据)。手术目的包括:缓解由颅压高和压迫引起的症状;降低类固醇药物使用,维持较好的生存状态;降低肿瘤细胞负荷,为辅助放/化疗创造条件;延长生存期;获得精确病理诊断。与单纯活检相比,尽可能切除肿瘤是影响高级别脑胶质瘤患者预后的重要因素。但由于高级别脑胶质瘤的浸润特性,实现病理上完全切除肿瘤常较困难。新型手术辅助技术的运用有助于高级别脑胶质瘤的较大范围顺利切除。肿瘤切除程度是高级别脑胶质瘤的独自预后因素之一,肿瘤全切可延长术后肿瘤复发时间和患者生存期(2、3级证据)。
3.低级别脑胶质瘤
低级别脑胶质瘤约占脑胶质瘤的30%,患者的发病年龄比高级别脑胶质瘤年轻,常位于或靠近重要功能区,如运动、语言、视空间和记忆。对于弥漫性低级别脑胶质瘤,强烈较大范围顺利切除肿瘤(2、3级证据)。新型手术辅助技术可以合适提高患者影像学的肿瘤全切率,减低术后长期性神经功能障碍的发生率(2、3级证据)。唤醒手术技术扩大了在脑功能区实施手术的指征(详见“功能区脑胶质瘤的手术治疗”部分)。针对非功能区或邻近功能区的低级别脑胶质瘤,脑功能定位技术可以识别与关键脑功能有关的皮质和皮质下结构,使手术切除范围扩大到重要功能结构的临界,以实现低级别脑胶质瘤的较大范围顺利切除。
4.复发脑胶质瘤
手术原则是较大范围顺利切除。手术目的包括:获取组织学和生物学信息,确定是复发还是假性进展,减小肿瘤负荷,缓解症状,术后可进行其他治疗。新型手术辅助技术有助于实现较大范围顺利切除复发脑胶质瘤。复发脑胶质瘤的手术治疗需个体化,应该考虑患者年龄、临床功能状态、组织学类型、初始治疗反应、复发类型(局部还是弥漫性)、一开始手术和再次手术的时间间隔、既往治疗方式等。
5.功能区脑胶质瘤
功能区脑胶质瘤是指根据术前磁共振影像显示肿瘤累及感觉运动区(中央前回、运动前区、辅助运动区和感觉区)、语言区(包括:优势半球的颞上回后部、颞中回和颞下回后部、额下回后部、额中回后部、缘上回、角回等)、顶叶视空间认知功能区和计算功能区、基底节或内囊、丘脑、距状沟视皮质等皮质及皮质下结构。现代认知神经科学认为大脑的功能区分布是一个高度复杂的拓扑网络结构,功能区胶质瘤往往侵犯拓扑网络结构的关键节点或连接,可直接或间接造成患者运动、语言、认知和记忆等神经功能损伤。功能区脑胶质瘤手术具有其不同的手术方式和手术技巧。
(1)手术方式:目前,对功能区脑胶质瘤患者手术时采用术中唤醒配合术中脑功能定位,在提高肿瘤切除范围及切除程度的同时,可合适避免患者出现术后长期性功能障碍。
适应证包括:累及脑功能区的脑胶质瘤患者;对功能定位有主观配合意愿;自愿接受唤醒麻醉手术者。
除常规全身麻醉下开颅手术禁忌证外,禁忌证还应包括:患者术前出现严重的颅内高压症状或已存在脑疝,常规术前使用脱水药物后功能无好转;存在意识障碍或重度认知障碍;明确精神病史;沟通交流障碍,存在严重神经功能缺失或难以配合完成术中指定检测任务;麻醉医师和手术医师无唤醒手术经验;患者拒绝接受唤醒麻醉手术;年龄小于18岁(相对禁忌),心理发育迟滞;患者不能长时间耐受固定体位等。
(2)术前评估:主要分为影像学评估、神经功能评估和术前宣教三部分内容。
①术前影像学评估:强烈MRI T1、T2、T2-FLAIR、T1增强、任务态BOLD-fMRI、DTI、3D-T1WI;MRS、静息态功能磁共振(resting-state functional magnetic resonanceimaging,Rs-fMRI)、PWI。
T1、T2、T2-FLAIR、T1增强MRI序列:可确定病变范围,水肿及恶性程度。肿瘤侵袭区域和功能区的距离与患者的功能状态相关。当肿瘤距离手运动区皮质<6mm时,肿瘤易造成患者术前肌力损伤44。BOLD-fMRI技术常用于对患者四肢运动功能区及语言功能区的定位(3级证据)45,46,但当肿瘤临近功能区(如肿瘤距离手运动区皮质<4mm时),其定位准确效度会受肿瘤影响而下降(3级证据)47,使用ZOOMit序列进行功能定位,可以合适好转定位精度(3级证据)48。术前应用fMRI技术对患者进行功能区定位,有利于术者在术中确定肿瘤的切除范围,合适避免患者术后出现长期性功能损伤(3级证据)49。Rs-fMRI是一种不需要患者在检查中完成任务的成像方法,将该技术作为一种补充检查手段(3级证据)50,应用于无法配合完成BOLD-fMRI检查的患者。DTI及纤维束追踪:强烈在肿瘤侵犯脑功能区的脑胶质瘤患者中使用,可以提高肿瘤切除范围,同时保护患者的神经功能(3级证据)51。同时,26在非功能区脑胶质瘤患者中广泛应用该技术,以了解肿瘤与周围神经纤维解剖结构的情况。
②术前神经功能评估:术前应用客观神经心理学量表评估患者的功能状态,为术者制定手术及术后治疗方案提供帮助。应用的量表应具备包含正常范围参考值、可重复性高等特点。
强烈:卡诺夫斯凯计分(Kanofsky performance score,KPS)、爱丁堡利手检查。
(根据肿瘤累及的脑功能区选择):韦氏成人智力量表、西部失语症成套测验中文版、汉语失语成套测验、忽视测评(如线段等分划消实验等)。
可:瓦达试验、中国康复研究中心失语症检查法、语言任务标准图库(2021SR0231666)、蒙特利尔认知评估量表(MoCA)、抑郁自评量表、焦虑自评量表、症状自评量表。
③术前癫痫评估:强烈对患者的癫痫病史、癫痫发作的症状、癫痫发作程度及药物控制这四方面情况客观评估。具体细则参考《国际抗癫痫联盟(ILAE)癫痫治疗指南1981年版、1990年修订版及2013版癫痫治疗指南》52,53,《成人弥漫性胶质瘤相关癫痫临床咨询指南(英文版)》54。
(3)手术准备:切口设计:根据病变的部位和功能区的位置设计切口,原则上应包含肿瘤和其累及的重要功能脑区(监测靶区)。基于以下因素综合考虑:①暴露病变及周围功能区,利于术中监测和功能定位保护。②复发率高的肿瘤(如脑胶质瘤)要考虑二次手术可能。③功能区分布的个体间差异性。④皮下动脉,静脉窦,发际线等常规需要考虑的结构因素。
体位:常采取侧卧位或仰卧位,以头架固定。若采取仰卧,应严密注意防范术中误吸的发生。选择的体位要确定患者术中舒适,摆好体位后使用保温毯有助于减少患者唤醒后寒战以及其引起的颅内压增高等。
麻醉方式:目前功能区脑胶质瘤唤醒手术包括术中唤醒麻醉开颅脑功能区肿瘤切除术和监护麻醉下全程清醒开颅脑功能区肿瘤切除术两种。睡眠-清醒-睡眠(AAA)麻醉模式,是目前较为常用的唤醒手术麻醉方式,是一种深度麻醉接近于全身麻醉的技术,此种技术需要喉罩、带套囊口咽气道等辅助气道工具来保持患者气道通常;在监护麻醉下进行的全程清醒开颅脑功能区肿瘤切除术,是一种使患者处于适度镇静的清醒状态下的肿瘤切除手术,其优势在于手术过程中患者一直处于自主呼吸状态,无需进行喉罩等辅助通气设备,可避免术中唤醒后因拔除喉罩诱发患者颅内压增高。
(4)术中操作:开颅过程:头架固定钉局部浸润麻醉、头皮重要神经阻滞(眶上神经和滑车上神经、耳颞神经、枕小神经、枕大神经和三枕神经)和切口局部浸润麻醉,切口麻醉范围包括术野皮肤、皮下至骨膜,包括皮瓣基底部。告知麻醉医师唤醒患者,并对硬膜用2%利多卡因浸润棉片覆盖15~20 min。待患者唤醒且一般状况及情绪稳定后,剪开硬脑膜并四周悬吊硬脑膜(不可过度牵拉),硬膜外完全止血。
术中影像学技术:强烈使用神经导航系统;使用术中MRI、术中超声等。①神经导航系统:术中可根据导航棒探针的位置,确定手术切除位置及切除深度(3级证据)。②术中MRI技术:可以辅助术者确定肿瘤切除后残余肿瘤的体积,提高肿瘤的较终切除程度(3级证据)。③术中超声成像:可在术中辅助判断肿瘤范围和切除程度,提供病变周围及内部血流情况。
术中脑功能定位技术:强烈直接电刺激定位功能区皮质(2、3级证据);体感诱发电位定位中央沟,持续经颅或经皮质运动诱发电位监测运动通路完整性,直接电刺激定位皮质和皮质下功能结构,神经导航结合术前fMRI定位影像。
运动区监测:①运动区阳性表现为对侧肢体或面部相应部位肌肉出现不自主动作,同时可记录到肌电活动;电刺激运动前区或辅助运动区可能引起复杂运动。②运动区皮质下需要监测和保护的重要结构为锥体束。
感觉区监测:感觉区阳性表现为对侧肢体或头部脉冲式的异常感觉,多表现为麻木感;刺激感觉区有时也可引起肢体运动。
语言区监测:的语言任务有:数数和图片命名。电刺激过程中,患者出现的异常表现(包括:语言中断、构音障碍、命名错误、反应迟钝、语言重复等)均提示该区域为物体命名相关语言中枢。图片材料选用经过汉语语言标准化的物体图片。语言区皮质下需要监测和保护的重要结构有弓状束、上纵束、下枕额束、额斜束、下纵束等。
切除策略:在保留重要功能结构的前提下,选择适当的手术入路尽可能切除病变。目前国际公认的切除顺利范围应至少距离阳性刺激区5mm(3级证据)。同时注意保护正常动脉及脑表面重要引流血管。通常先切除非功能区肿瘤,然后逐步推进至重要功能区附近,切除过程持续监测患者功能状态,可疑存在皮层下重要通路,即时进行皮质下电刺激,以确定重要皮质下功能结构并予以保护。切除病变后,可应用术中MRI、术中超声或肿瘤荧光显像等技术观察病变有无残留。
(5)术后评估及预后:强烈术后24~72h内行MRI检查,高级别脑胶质瘤以MRI增强、低级别脑胶质瘤以T2-FLAIR的容积定量分析为标准,评价肿瘤切除程度。分别在术后1-3天、1个月、3个月、6个月评价患者的KPS评分、语言功能、运动功能及生活质量等。评价过程采用神经影像与行为量表相结合的方式。
应用唤醒手术直接皮质及皮质下电刺激技术定位和保护功能区,可降低患者术后长期性神经功能障碍的发生率,术后暂时性神经功能障碍多可在3个月内恢复(3级证据)。
6.合并癫痫症状的脑胶质瘤
(1)手术治疗控制脑胶质瘤相关癫痫:脑胶质瘤全切除优于次全切除对术后癫痫的控制(1级证据)。脑胶质瘤全切除后大部分脑胶质瘤相关癫痫患者能达到无癫痫发作,在顺利可行的情况下,尽可能做较大水平病变切除,以利于术后癫痫控制(2级证据)。术前有继发性癫痫大发作及肿瘤有钙化的胶质瘤患者,术后癫痫预后更好(3级证据)。与单纯病变切除相比,应用癫痫外科手术技术可以提高术后癫痫控制率,特别是颞叶脑胶质瘤相关癫痫的患者,行肿瘤切除联合钩回、杏仁核选择性切除和/或颞叶前部皮质切除后,更利于脑胶质瘤相关癫痫的控制(2级证据)。但是否保留海马结构,需结合患者对记忆以及学习能力的实际需求酌情考量。
脑胶质瘤引起的癫痫发作风险与肿瘤累及的脑区有关(2级证据)。功能区脑胶质瘤的手术切除范围相对有限,术后癫痫发生率也相对较高,应充分利用现有技术,在保护脑功能的前提下,尽可能多地切除肿瘤,以减少术后癫痫发作(3级证据)。
对于伴发癫痫的脑胶质瘤患者,建议酌情采用术中皮31质脑电图或深部脑电监测,指导癫痫灶切除范围,以好转患者癫痫预后,提高长期癫痫治愈率(2级证据)。
(2)术中癫痫的控制:累及脑功能区的脑胶质瘤,在术中电刺激功能区定位时,存在的癫痫发作风险(2级证据),当术中脑电监测或症状观察提示患者出现癫痫发作时,用冰林格氏液或冰生理盐水冲洗局部可控制大部分癫痫发作(2级证据)。仍有癫痫持续发作者可以应用抗癫痫药物、镇静药物或者肌松药物终止发作(4级证据)。
(3)难治性脑胶质瘤相关癫痫的手术治疗:应用抗癫痫药物过程中出现癫痫复发或加重常提示肿瘤进展(2级证据),脑胶质瘤术后无癫痫发作较长时间后再次出现癫痫发作,可能提示肿瘤复发(2级证据)。脑胶质瘤复发伴频繁的药物难治性癫痫发作时,综合患者情况,可以手术治疗。没有复发的术后脑胶质瘤伴频繁癫痫发作,可按照难治性癫痫进行多方位评价,对于药物难治性脑胶质瘤相关癫痫且明显影响生活质量,可考虑手术(3级证据)。
部分参考资料:


相关经典案例
- 文章标题:2022年版|卫健委-脑胶质瘤咨询指南治疗篇
- 更新时间:2022-04-22 18:17:37

 400-029-0925
400-029-0925