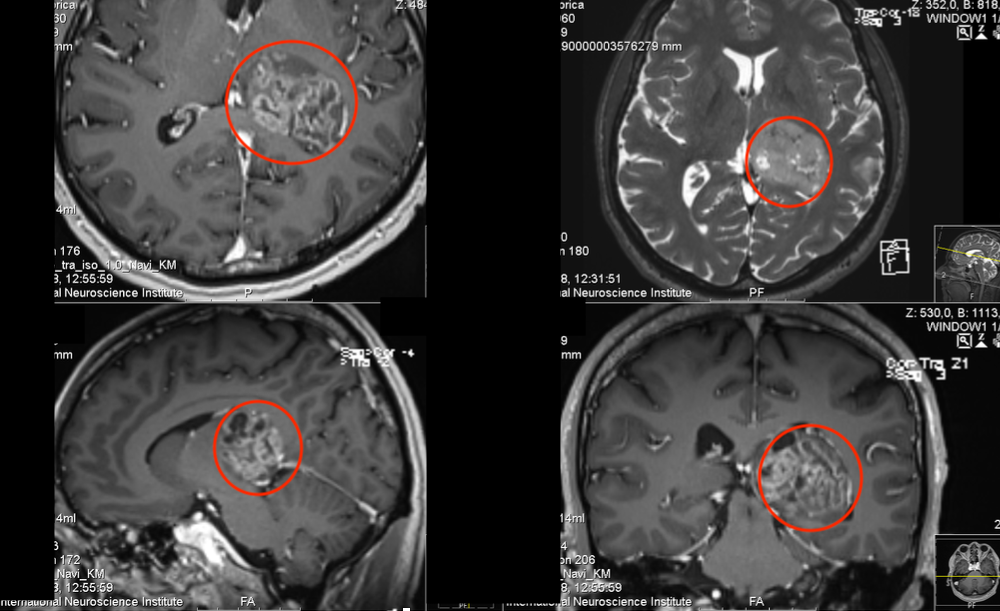
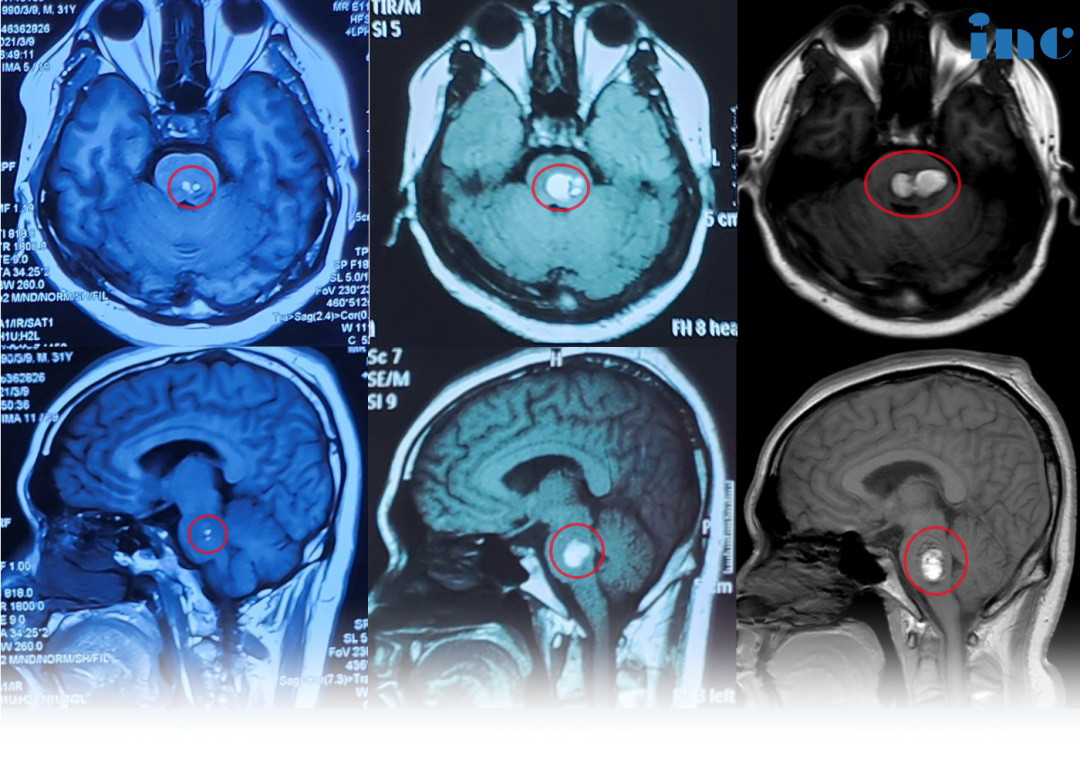
松果体生殖细胞瘤放疗剂量多久调整?放疗剂量的调整是一个动态过程,需要根据患者的具体情况和治疗反应进行。通常,放疗剂量的调整不会频繁进行,而是在治疗中评估和必要时进行调整。需要综合考虑肿瘤特性、患者状况、治疗反应和副作用等因素。通过精确的评估和合理的调整,可以尽可能大程度地提高治疗效果,同时减少治疗相关并发症。

一、放疗剂量调整的依据
(一)肿瘤的反应情况
肿瘤体积变化:在放疗过程中,通过定期的影像学检查(如磁共振成像,MRI)来监测松果体生殖细胞瘤的体积变化是调整剂量的重要依据。如果肿瘤体积在放疗初期就出现明显的缩小,说明肿瘤对当前放疗剂量较为敏感。例如,在放疗开始后的前几周内,肿瘤体积缩小了30% - 50%,这可能意味着可以按照原计划继续放疗,或者在保证肿瘤得到足够照射剂量的前提下,适当降低后续放疗剂量,以减少对周围正常组织的潜在损伤。
肿瘤细胞活性评估:除了观察体积,还可以通过一些功能性影像学检查或肿瘤标志物来评估肿瘤细胞的活性。例如,正电子发射断层扫描(PET - CT)可以检测肿瘤细胞的代谢活性。如果在放疗过程中,肿瘤细胞的代谢活性逐渐降低,也表明放疗有较好的效果。另外,对于部分松果体生殖细胞瘤患者,血液或脑脊液中的肿瘤标志物(如甲胎蛋白、β - 人绒毛膜促性腺激素)水平会随着肿瘤细胞的死亡而下降。当这些标志物下降到一定程度,并且影像学检查显示肿瘤得到控制时,可以考虑调整放疗剂量。
(二)正常组织的耐受程度
急性反应监测:放疗会对周围正常组织产生一定的急性反应,如放射性脑水肿、皮肤反应等。在放疗开始后的短时间内,需要密切观察这些急性反应的程度。例如,当患者出现轻度的脑水肿,表现为头痛、恶心等症状,但通过药物(如甘露醇)可以有效控制时,可能不需要立即调整放疗剂量。然而,如果脑水肿严重,导致颅内压急剧升高,出现意识障碍等情况,就需要考虑减少放疗剂量或者暂停放疗,先处理脑水肿问题。
剂量 - 体积限制因素:不同的正常组织有其特定的剂量 - 体积限制。对于松果体周围的重要组织,如视神经、脑干等,有明确的耐受剂量。例如,视神经所能耐受的至大剂量一般在50 - 54Gy左右,如果在放疗过程中,根据放疗计划评估发现这些关键组织所接受的剂量接近或超过其耐受剂量,就须调整放疗剂量或者改变放疗技术,以避免造成不可逆的损伤。
二、放疗剂量调整的时间节点
(一)早期调整(放疗开始后1 - 2周)
基于严重急性反应:在放疗开始后的1 - 2周内,如果患者出现严重的急性反应,如无法控制的呕吐、剧烈头痛、视力急剧下降等,可能是由于放疗剂量过高导致的。此时需要紧急评估放疗计划,查看正常组织的受量情况。如果确定是放疗剂量问题,应立即暂停放疗,并在症状缓解后适当降低剂量重新开始放疗。
个体化差异初次评估:部分患者由于个体差异,可能对放疗的初始剂量耐受性较差。例如,一些患者本身身体状况较弱,或者之前接受过其他治疗(如手术、化疗)导致身体恢复不完全。在放疗开始后的1 - 2周内,通过观察患者的反应和检查结果,初步判断是否需要根据个体情况调整剂量。
(二)中期调整(放疗开始后3 - 6周)
根据肿瘤缩小情况:在放疗进行3 - 6周后,通常可以观察到比较明显的肿瘤变化。如果肿瘤缩小程度符合预期,且正常组织反应在可接受范围内,可以继续按照原计划进行放疗。但如果肿瘤缩小速度过快,可能考虑适当降低剂量,以避免过度治疗对正常组织造成不必要的伤害。相反,如果肿瘤缩小不明显,可能需要重新评估肿瘤的性质(是否对放疗不敏感),并考虑增加剂量或者改变放疗技术。
正常组织反应累积评估:随着放疗时间的延长,正常组织的反应会逐渐累积。在这个阶段,需要综合评估正常组织的放射性损伤情况。例如,放射性脑损伤可能在放疗开始后的几周内逐渐显现,表现为认知功能下降、记忆力减退等。如果这些症状较轻,可以通过调整剂量和给予相应的保护措施(如使用神经保护药物)来继续放疗;如果症状严重,可能需要暂停放疗并调整治疗方案。
(三)后期调整(放疗开始后6周以后)
巩固治疗剂量调整:在放疗后期,当肿瘤体积已经明显缩小,接近完全消失或者达到临床缓解标准时,为了巩固治疗效果,需要考虑调整剂量进行最后的“清扫”。这时候可以适当降低剂量,采用“低剂量、长时间”的放疗策略,以杀死可能残留的肿瘤细胞,同时尽量减少对正常组织的晚期损伤。
晚期并发症预防:放疗的晚期并发症(如放射性脑坏死、内分泌功能紊乱等)通常在放疗结束后的数月甚至数年后才会出现。在放疗后期,通过调整剂量来控制正常组织所接受的总剂量,可以在一定程度上预防这些晚期并发症的发生。例如,对于松果体生殖细胞瘤患者,放疗结束后的总剂量应根据患者的年龄、身体状况以及肿瘤的具体情况进行合理控制,以降低放射性脑坏死的风险。
三、放疗剂量调整的方式
(一)整体剂量调整
线性调整:这是常见的调整方式之一。例如,如果发现患者对放疗剂量耐受性较好,且肿瘤缩小速度适中,可以按照一定的比例(如每周增加5% - 10%的剂量)来逐渐提高剂量,以增强对肿瘤细胞的杀伤力。反之,如果患者出现不良反应或者肿瘤缩小过快,可以相应地线性降低剂量。
阶梯式调整:根据肿瘤反应和正常组织耐受情况,将放疗过程分为几个阶段,每个阶段采用不同的剂量。例如,在放疗初期,采用较低的剂量来观察患者的反应;如果反应良好,在中期阶段提高剂量;到了后期,根据肿瘤的控制情况再进行适当调整。这种方式可以更加灵活地应对放疗过程中的各种变化。
(二)局部剂量调整
适形调强技术的应用:利用先进的放疗技术,如调强放疗(IMRT)和容积旋转调强放疗(VMAT),可以对肿瘤的不同部位进行局部剂量调整。如果在放疗过程中发现肿瘤的某一部分对放疗不敏感或者有复发迹象,可以在这个局部区域增加剂量,而不影响其他已经得到控制的区域。同时,这些技术也可以更好地保护周围正常组织,通过调整射线强度分布,使正常组织的受量降低。
补量放疗:当发现肿瘤边缘或者靠近重要组织的区域可能有肿瘤细胞残留时,可以在放疗后期采用补量放疗的方式。例如,对于松果体生殖细胞瘤靠近脑干的部分,在完成主要的放疗计划后,对这个局部区域进行小范围的高剂量补量放疗,以确保彻底清除肿瘤细胞,同时通过精确的计划设计避免脑干受到过高剂量的辐射。
松果体生殖细胞瘤放疗剂量的调整是一个复杂的过程,需要综合考虑肿瘤的反应情况、正常组织的耐受程度,根据不同的时间节点,采用合适的调整方式,以达到理想的治疗效果,同时尽可能大程度地减少放疗的不良反应。
相关案例阅读:
疑难松果体区肿瘤案例,INC巴特朗菲教授一次天坛医院手术成功完成!
2023年6月,首都医科大学附属北京天坛医院正式引进INC德国巴特朗菲教授作为其神经外科外籍专家。6月中国行中,巴教授正式以外籍专家的身份再次来到天坛医院,走进了天坛医院国际部手术室,在天坛医生团队的配合下,巴教授成功主刀一台疑难松果体区肿瘤示范教学手术,手术顺利全切肿瘤,患者术后即清醒,无新发神经损伤。这台手术患者——36岁的晴晴,正是我们今天要交流的主人公。
“手术麻药过后就醒了,人清醒”成功手术后的二天,顺利转入普通病房后晴晴依然觉得不可思议。“巴教授真的给我顺利切除了这颗肿瘤,除了术后有一点头晕,没有任何其他并发症”,普通病房里的晴晴用手机给术前关心她的朋友们一个个发送着这个好消息。在和肿瘤抗争2年后,她终于取得了现阶段下重要的胜利。
而1周后,术后病理结果真相大白——WHO2-3级中分化松果体实质肿瘤摆在面前时,那份巴教授手术成功的喜悦凝结成了更为复杂的情感,有惊险但是更多的是庆幸。回想确诊松果体肿瘤的两年间,肿瘤虽然有所增长,但是晴晴症状并不明显,甚至肿瘤影像上也表现为良性低级别,如果自己稍有一分懈怠,没有寻求巴教授得到顺利全切,那后果会是什么?他们不敢想……点击此处即可查看案例全文
本文“松果体生殖细胞瘤放疗剂量多久调整?”内容仅供参考,不构成针对任何具体患者的医疗建议。若怀疑或确诊为“松果体区肿瘤”,请立即咨询值得信赖的医生,以获取个性化的治疗方案。在与肿瘤斗争的过程中,患者及其家属应深刻理解到,这不仅是一场医学挑战,更是一场涉及希望、毅力和团结的战斗。通过遵循规范的治疗流程、接受科学的康复指导,并得到社会各界的支持与帮助,终将能够为肿瘤患者带来充满希望的新生之光。
- 文章标题:松果体生殖细胞瘤放疗剂量多久调整?
- 更新时间:2024-12-02 11:47:19

 400-029-0925
400-029-0925